LA SINDROME DI RETT: struttura ed organizzazione del SISTEMA MOTORIO; sviluppo tipico delle COMPETENZE MOTORIE e del COMPORTAMENTO
IL CORPO COME UNA GABBIA PER L’ANIMA
- STRUTTURA ED ORGANIZZAZIONE DEL SISTEMA MOTORIO
- LO SVILUPPO TIPICO DELLE COMPETENZE MOTORIE GLOBALI
- DETERIORAMENTO DELLO SVILUPPO MOTORIO NELLA SINDROME DI RETT
IL COMPORTAMENTO NELLA SINDROME DI RETT
Il corpo come una gabbia per l’anima
Struttura ed organizzazione del sistema motorio
La complessità delle strutture e dell’organizzazione del sistema nervoso dell’uomo è dovuta al fatto che il nostro organismo è costruito con la finalità di interagire con l’ambiente circostante. È evidente, quindi, che anche il più semplice atto motorio implica una complessa interazione fra sistemi sensoriali, funzioni cognitive e strutture deputate al controllo motorio (74).Le strutture coinvolte nel movimento sono (75):
- i muscoli;
- i motoneuroni;
- il midollo spinale.
Tutte le forme di movimento derivano da cambiamenti nello stato di muscoli, che controllano un effettore o gruppi di effettori, cioè di parti del corpo distali o prossimali suscettibili allo spostamento. La prima interazione fra muscoli e sistema nervoso avviene attraverso gli alpha-motoneuroni: questi originano nel midollo spinale e il loro assone attraverso le radici ventrali arriva alla fibra muscolare a livello della sinapsi o giunzione neuromuscolare. Il potenziale d’azione del motoneurone determina a livello della sinapsi il rilascio del neurotrasmettitore (Ach) che a sua volta innesca la contrazione delle fibre muscolari. In questo modo l’alfa-motoneurone rappresenta la struttura che permette la trasformazione dei segnali nervosi in azioni meccaniche (75).

Figura 14 Il motoneurone
Il motoneurone riceve impulsi provenienti da (75) :
- Fibre sensitive localizzate nello stesso muscolo. Esse formano la parte afferente dell’arco diastaltico (base anatomo-funzionale del riflesso da stiramento);
- Altri segmenti del midollo spinale e dagli interneuroni;
- Vie discendenti provenienti dalle strutture sottocorticali e corticali, che trasmettono i comandi per le sequenze motorie derivanti dal processamento centrale.
Questi segnali, che possono essere eccitatori o inibitori, rendono possibile il meccanismo dell’inibizione reciproca, cioè del rilasciamento dell’antagonista quando si contrae un’agonista. Ed è proprio questo controllo inibitorio che permette l’esecuzione del movimento volontario (75).Per quanto riguarda le strutture sottocorticali, quelle coinvolte nel movimento sono (75):
- I gangli della base (caudato, putamen, globo pallido, sostanza nera e nuclei subtalamici);
- Il cervelletto.
Entrambe svolgono un ruolo fondamentale nella regolazione e coordinazione del movimento: 1) i gangli della base caudato e putamen (striato) ricevono afferenze dalle aree della corteccia motoria, sensoriale ed associativa; 2) il globo pallido e la sostanza nera sono invece strutture efferenti che proiettano al talamo e da esso alla corteccia prefrontale e premotoria. La loro funzione di controllo motorio è mediata proprio attraverso le proiezioni corticali via talamica (75).
Le connessioni dei gangli della base con aree della corteccia deputate alla programmazione e al controllo di comportamenti motori complessi fa ipotizzare un ruolo di questi nuclei in queste funzioni complesse. La maggior parte delle aree corticali che proiettano nei gangli della base sono infatti reinnervate da fibre provenienti dai gangli della base, e quindi queste due strutture formano una serie di circuiti paralleli. Essi hanno un ruolo nell’attivare selettivamente dei movimenti e di inibirne altri, e in particolare nel determinare l’inizio di un movimento. In questo modo i nuclei della base agiscono come “guardiani” dell’attività corticale, della quale regolano e modulano l’attività (75).
Il cervelletto, pur non avendo un ruolo primario nelle funzioni motorie e sensoriali, è considerato una delle tre strutture essenziali, insieme alla corteccia motoria e al complesso dei gangli della base, nella coordinazione e controllo del movimento [ibidem].
La funzione svolta dal cervelletto nella regolazione delle sequenze motorie è connessa con le caratteristiche della sua anatomia funzionale e delle sue connessioni: esso infatti riceve informazioni da tutti i sistemi sensoriali e da tutte le altre strutture corticali e sottocorticali coinvolte nella pianificazione ed esecuzione del movimento, ed invia messaggi sia alle strutture corticali deputate alla programmazione che a quelle del tronco e del midollo spinale deputate all’esecuzione (75).
Il suo ruolo appare come quello di un comparatore, che controlla e compensa gli errori confrontando il piano d’azione elaborato dalla corteccia motoria con il programma motorio e la performance durante e dopo la fase esecutiva [ibidem].
Abbiamo detto che la sua anatomia rispecchia le sue caratteristiche funzionali, infatti, esso è diviso in tre zone (75):
- Il lobo flocculonodulare: detto anche cervelletto vestibolare e per questo la sua funzione è essenziale per il mantenimento dell’equilibrio e la coordinazione dei movimenti oculari con i movimenti del capo e dell’asse corporeo. Lesioni di questa struttura portano ad atassia del cammino e nistagmo.
- La zona spinocerebellare: La cui funzione è quella di controllare e monitorare le sequenze motorie nel corso del loro svolgimento con il confronto fra l’input dal midollo spinale e l’output, con modulazione e regolazione della direzione e della fluidità del movimento. Essa ha inoltre un’azione di regolazione del tono muscolare attraverso il controllo dell’attività dei y-motoneuroni a livello spinale.
- La zona neo-cerebellare: Riceve informazioni da vaste aree della corteccia cerebrale, sensoriali, motorie, premotorie e associative e proietta nella corteccia motoria primaria, nelle aree premotorie e prefrontali. Il ruolo di questa zona è essenziale nella programmazione del movimento in collaborazione con la corteccia motoria. Esso avrebbe un ruolo importante nella regolazione temporale della sequenza motoria, cioè nel “timing” del movimento.
Il ruolo del cervelletto viene considerato importante anche nell’ambito dell’apprendimento motorio e nello sviluppo di altre funzioni cognitive: la sua funzione di processamento degli aspetti temporali sia nella decodificazione delle informazioni, che nella programmazione di sequenze esecutive viene ritenuta essenziale per lo sviluppo del linguaggio e di altre abilità non necessariamente motorie (75).Le altre strutture coinvolte nel movimento sono le aree motorie corticali (74) :
1. Corteccia motoria: è collocata nel lobo frontale ed è costituita da diverse aree funzionalmente diverse:
- L’ area motoria primaria (area 4)
- L’area motoria supplementare
- La corteccia premotoria
L’ area motoria primaria (area 4) controlla la forza, la velocità e la direzione di movimenti complessi, come ad esempio i movimenti di afferramento di oggetti.
Il ruolo funzionale dell’area supplementare e della corteccia premotoria è più complesso ed è connesso con l’apprendimento motorio: la funzione di queste aree è stata studiata da Roland nel 1993. Esso ha studiato in particolare l’attivazione di aree cerebrali durante diverse attività motorie: dallo studio risulta che quando il compito è semplice l’attivazione è ristretta alle aree motorie e sensoriali primarie controlaterali, mentre quando il compito è più complesso si estende alle aree supplementari ed alla corteccia prefrontale, sia controlaterale che ipsilaterale, ai gangli della base ed al cervelletto omolaterale. Infine, quando al soggetto viene richiesto di immaginare la sequenza complessa senza eseguirla, l’attivazione riguarda solo l’area motoria supplementare bilateralmente, e non l’area motoria primaria (74).
Secondo questi studi quindi il ruolo dell’area motoria supplementare sarebbe la pianificazione di sequenze di movimenti complessi, e quindi la partecipazione all’assemblaggio di programmi motori centrali (75) (74).
Invece, il ruolo funzionale della corteccia premotoria è essenziale nella fase di apprendimento di compiti nuovi dipendenti da informazioni esterne, visive, uditive o somatoestesiche. Quest’area quindi sarebbe coinvolta nell’elaborazione e nel controllo di attività motorie guidate dall’esterno (external loop) a differenza dell’area motoria supplementare coinvolta nella pianificazione e controllo di attività guidate dall’interno (internal loop) (76).

Figura 15 Rappresentazione delle cortecce cerebrali
Dati clinici e neurali indicano che le stesse regioni integrano sia funzioni motorie sia Funzioni cognitive. Inoltre sono stati revisionati dati che supportano l’idea che i processi motori possono contribuire alle funzioni cognitive, come trovato in molte riabilitazioni sosteniamo che vi sia una influenza dinamica e bidirezionale tra motorio e cognitivo (76).
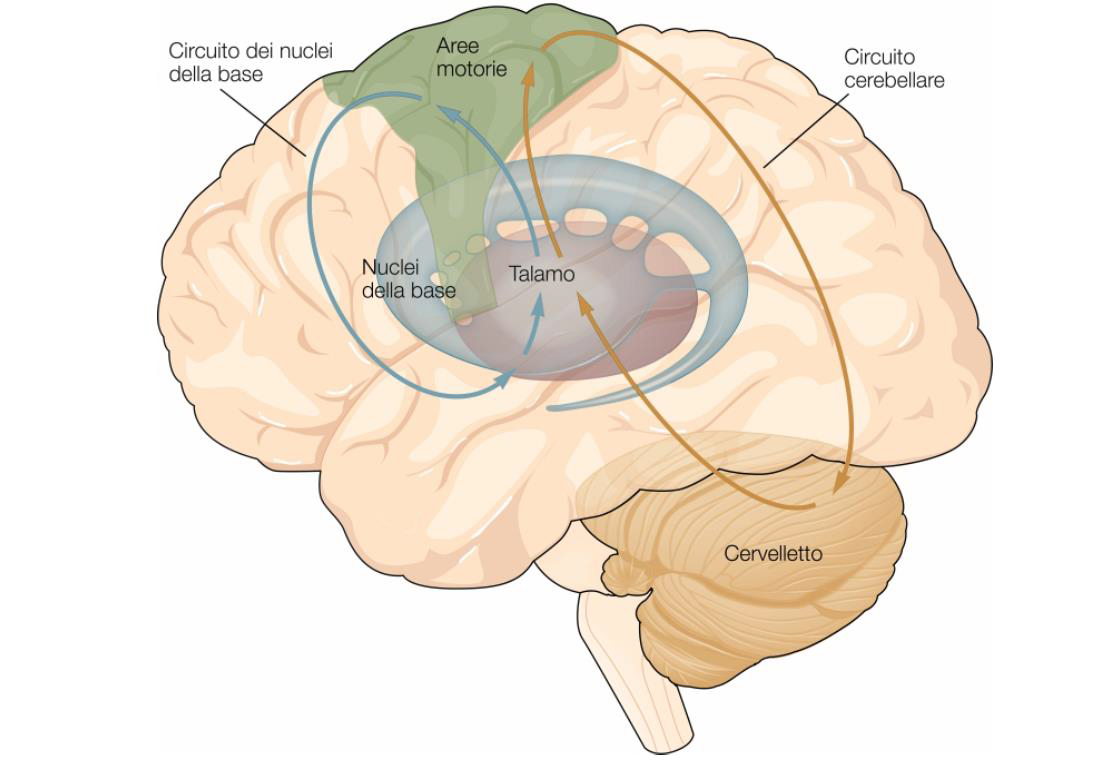
Figura 16 – I principali sistemi cerebrali sottocorticali che danno inizio e controllano le attività motorie.
Ci sono anche le cortecce sensoriali che sono suddivise in base alle diverse informazioni provenienti dagli organi e recettori periferici (74):- cortecce visive;
- cortecce uditive;
- cortecce somatosensoriali;
- cortecce gustative.
A loro volta queste si dividono in aree primarie e di ordine superiore.
Le prime ricevono informazione dai recettori periferici per mezzo delle vie ascendenti, mentre nelle seconde le informazioni vengono elaborate in modo più complesso. Parlando dell’organizzazione delle strutture visive, la via ventrale interviene nell’identificazione degli oggetti in base a determinate caratteristiche, mentre la via dorsale comporta un’analisi spaziale [ibidem].
Tra le aree di ordine superiore vi è la parietale posteriore, unica area in grado di analizzare informazioni provenienti da più sensi e di integrarli con il movimento (74).
L’analisi delle informazioni somatiche è presa in carico dalla corteccia somatosensoriale. Al SNC arrivano contemporaneamente i dati riguardo la posizione corporea, l’ambiente e le relative relazioni spaziali.Infine, abbiamo le cortecce associative che sono le aree più ampie della corteccia celebrale ed hanno la funzione di integrare le diverse informazioni con lo scopo di eseguire un’azione specifica, mettendo in questo modo in comunicazione le cortecce sensoriali con quelle motorie (74).
Di queste cortecce associative ricordiamo principalmente tre aree distinte[ibidem]:
- la corteccia associativa temporo-parieto-occipitale per la percezione;
- la corteccia prefrontale per il movimento;
- la corteccia limbica per la motivazione.
Le informazioni sensoriali, quali vista, udito, tatto e propriocezione assumono un’importanza vitale. Nell’esecuzione e pianificazione del movimento, l’informazione visiva ha particolare importanza tanto che Von Hofsten (1979 e 1993) e Gordon (1994) sostenevano che i bambini fin dai primi giorni di vita usano informazioni visive per dirigere la mano verso un oggetto.
Per propriocezione si intende la consapevolezza corporea (posizione degli arti e movimento di determinate parti del corpo). Questa informazione sensoriale è sempre attiva, anche in condizione di riposo. Tali dati provengono da tre tipi di recettori che segnalano la posizione statica di un arto, la direzione e il suo movimento. Tutte le informazioni sensoriali vengono trasmesse al SNC attraverso due canali distinti (75).
Lo sviluppo tipico delle competenze motorie globali
Il SNC del bambino inizia a formarsi già dalla decima settimana di gestazione per predisporre le basi del movimento: ciò è riconosciuto grazie all’esame ecografico.
Il movimento del bambino in utero è molto importante, aiuterà il parto e i primi movimenti del neonato (74).
Per agire nel mondo il bambino ha bisogno di alcuni stimoli e i vari organi di senso sono essenziali. La sensibilità cutanea è il primo sistema che compare (bocca, viso, mani, piedi, tronco e resto del corpo), poi a seguire si attivano l’apparato vestibolare, l’olfatto, il gusto, l’udito e la vista [ibidem].
Si è scoperto che durante la gestazione il sistema vestibolare è leggermente inibito per non far sentire al bambino ogni movimento della madre: quando quest’ultima si riposerà, il bambino comincerà a muoversi e a fare le capriole. Questo concetto ci porta ad affermare che una madre sempre in moto non fornisce molte occasioni di movimento al piccolo. Le esperienze vissute in grembo modellano le relazioni che il bambino avrà con sé stesso, con i genitori e con la vita in generale, influiranno sulla salute psicofisica e sulla costruzione del suo carattere e personalità [ibidem].
Già durante la 21esima settimana di gestazione è stata registrata l’espressione del pianto, prova del fatto che il feto ha dei sentimenti ed è in grado di interagire con il mondo esterno. Particolare è il legame con la madre: essa trasmette le proprie emozioni tramite via ormonale e battito cardiaco sin dalle prime settimane di vita. Allo stesso modo sempre la madre può trasmettere al bambino uno stato di stress [ibidem].
Nella vita intrauterina il feto reagisce agli stimoli che gli provengono: sorridendo, sbadigliando, scalciando ecc.Detto ciò è importante chiarire che anche il padre è in grado di influenzare la vita intrauterina del piccolo, molta importanza assumono infatti parole, baci e carezze principalmente dal 4°, 5° mese di gestazione (74).
I traumi subiti durante la gravidanza porteranno i propri effetti nella vita futura.
Il movimento in utero è un indicatore di benessere del feto, e già dalla 6° settimana il piccolo compirà degli allungamenti, rotazioni del capo fino ad una deglutizione e respirazione evidente intorno alla 12° settimana (74).
Con l’avanzamento della gravidanza saranno presenti nel feto movimenti sempre più completi e raffinati e dalla 20° settimana compariranno i primi movimenti volontari in risposta a stimolazioni esterne. Dalla 30° settimana i movimenti diminuiscono, ma aumentano i movimenti oculari. Tutte le varie esperienze che il feto prova vengono memorizzate e andranno a costituire un bagaglio esperienziale per la vita futura (74).
Sin dai primi giorni di vita il corpo di un bambino si sviluppa in maniera incredibile fino all’età adulta, sono proprio i primi anni di vita quelli più significativi poiché gettano le basi per uno sviluppo futuro (77).
In questa fase compaiono la comunicazione verbale e non (schemi motori di base). Bisogna ricordare che la consapevolezza corporea è data dalla locomozione e dalla prensione, che permettono di percepire il mondo esterno e sperimentarlo.Il movimento è strutturato in schemi motori di base e schemi posturali.
Gli schemi motori di base sono i primi a comparire ed ognuno di essi è dato da aree specifiche del Sistema Nervoso Centrale (SNC) e dalla rappresentazione mentale del movimento stesso. Sono dinamici e quadridimensionali collocati quindi nello spazio e nel tempo (77).
Le azioni più comuni sono: strisciare, saltare, rotolare, gattonare, correre, camminare, prendere, lanciare, arrampicarsi, dondolarsi, mirare, afferrare, schivare.
Anche se questi gesti si sviluppano principalmente tra i 2-6 anni, il loro arricchimento è continuo, portando a movimenti sempre più complessi ed articolati. Questi schemi si sviluppano grazie al gioco spontaneo (77).
Gli schemi posturali invece, possono essere statici o statico-dinamici (se una parte del corpo resta ferma ed una si muove). Le posture sono schemi tridimensionali in quanto collocate nelle tre dimensioni dello spazio (piano sagittale - mediano, trasversale, frontale o coronale). Gli schemi posturali possono essere anche di massa, e riguardano estensione e flessione, abduzione e adduzione, rotazione esterna e interna.
Sia gli schemi motori che posturali si sviluppano secondo stadi e possono sempre essere migliorati attraverso ripetizioni ed esercizi [ibidem].
Il bambino migliorerà in modo naturale i propri gesti attraverso azioni quotidiane e gioco spontaneo e libero. Un bambino di 4 anni con uno sviluppo psicomotorio normale possiede già tutti gli schemi motori di base (77).
Abbiamo detto che nel periodo post-natale il piccolo riprodurrà dei movimenti simili a quelli eseguiti nel periodo prenatale ed essi hanno una grande importanza per lo sviluppo del feto, in quanto impediscono che la pelle si danneggi nel contatto con l’utero, e per la regolazione dell’apparato muscoloscheletrico [ibidem].
Altri movimenti, come deglutizione e chiusura delle palpebre, senza scopo nella vita intrauterina lo avranno in quella futura. Il bambino alterna periodi di movimento con quelli di riposo che andranno poi a segnare il ritmo sonno-veglia [ibidem].
Noi siamo quel che siamo grazie ai fattori genetici e ambientali. I primi si riferiscono al patrimonio ereditario, mentre i secondi a fattori quali l’alimentazione, le condizioni socioeconomiche, psicologiche e l’attività motoria. Vi è una continua interazione tra l’ambiente e l’individuo [ibidem].
Lo sviluppo motorio in sé è, invece, connesso ad aspetti biologici, fisiologici e psicologici. Per sviluppo intendiamo un processo di mutamento delle capacità funzionali, sequenziale, continuo e correlato all’età, caratterizzato da cambiamenti nel comportamento motorio. Va sempre tenuto a mente che lo sviluppo motorio, infatti, dipende dalla combinazione di maturazione biologica, aumento delle capacità cognitive, sviluppo di personalità, motivazione e stimoli esterni [ibidem].
Il neonato attraverso i primi movimenti esplora differenti pattern di attivazione muscolare e di forza: un bambino può mostrare movimenti di braccia ampi e forti, mentre un altro individuo della stessa età compie movimenti piccoli e di scarsa velocità.
In seguito a questi movimenti il piccolo seleziona quella serie di azioni che occasionalmente lo hanno portato all’oggetto desiderato.
Nel comportamento motorio ci sono movimenti o sequenze d’azione – intertask semplici, fino a quelli più elaborati [ibidem].
Quindi lo sviluppo infantile può essere considerato come un’integrazione tra sviluppo motorio e sviluppo fisico. Parte da strutture neurologiche preesistenti che non sono pronte per avere delle funzioni specifiche ma che man mano si specializzano grazie ad un apprendimento che avviene per tappe (74):
La fascia di età 0-1 mese è caratterizzata dalla comparsa dei riflessi primari:
- Riflesso pupillare e palpebrali;
- Reazione positiva di sostegno;
- Marcia Automatica;
- Riflesso di suzione;
- Riflesso dei punti cardinali;
- Grasp della mano e del piede;
- Riflesso di Moro;
- RTAC (dello schermidore);
- RTSC (r. tonico simmetrico del collo);
- Placing reaction;
Lo sviluppo del controllo posturale è stato studiato e descritto in modo analitico dagli scienziati maturazionisti come Gesell (1946) e da McGraw (1945). Secondo questi studiosi lo sviluppo della postura e della stabilità posturale è dovuto alla progressiva maturazione delle strutture corticali che controllano ed integrano i riflessi posturali e le reazioni di raddrizzamento di origine spinale o sottocorticale.
Questa teoria di organizzazione riflessa – gerarchica del controllo posturale attribuisce infatti un ruolo essenziale ai riflessi nello sviluppo motorio.
I riflessi posturali considerati importanti per il controllo posturale secondo questa teoria sono (78) :
1. I riflessi tonici del collo o tonici attitudinali: RTAC, RTSC, RTL (riflesso tonico labirintico);

Figura 17 I riflessi tonici del collo: RTAC, RTSC, RTL
2. I riflessi di raddrizzamento, del capo e del tronco in relazione alla posizione del capo: reazione di raddrizzamento ottico, reazione di raddrizzamento labirintica, reazione di raddrizzamento del capo sul corpo, raddrizzamento del collo sul corpo, e del corpo sul corpo.
3. Le reazioni di equilibrio e di difesa: costituite dalle reazioni alle perturbazioni laterali sia da spostamenti della superficie di appoggio che da spinte esterne e servono per stabilizzare la postura e controllare il centro di gravità;
4. Le reazioni paracadute: anteriori, laterali e posteriori.

Figura 18 Reazioni Paracadute: Anteriori (A), laterali (B) e posteriori (C)
La motricità riflessa rappresenta una modalità di assimilazione condizionata.
I riflessi primari sono stimolati da eventi esterni sensoriali.
Ogni riflesso ha un timing ben preciso, ma, tendenzialmente se permangono oltre i 6 mesi sono considerati patologici. I riflessi non devono essere considerati solo binomio stimolo- risposta ma devono essere visti anche come allenamento di preparazione dei movimenti volontari (79).
In seguito alla scomparsa dei riflessi primari si nota, nel bambino, l’insorgenza delle reazioni di raddrizzamento (RR) e delle reazioni d’ equilibrio (RE).
Queste sono integrate a livello del mesencefalo e contribuiscono alla continua evoluzione del controllo del capo, per passare a livello del tronco fino ad arrivare alla stazione eretta. Sempre nello stesso periodo di sviluppo (0-1 mm) abbiamo un’ipertonia assiale del tronco prossimale e un’ipotonia distale. Mentre la motilità spontanea è condizionata dai riflessi con ridotta ampiezza dei movimenti (79).
La fascia di età 1-2 mesi è contraddistinta dalla presenza dei General Movements (writhing e fidgety). Essi vengono definiti come dei movimenti grossolani che coinvolgono tutto il corpo ed hanno una durata che varia da pochi secondi a molti minuti ed oltre.
Hanno sequenza variabile ed aumentano, diminuiscono in termini di intensità, forza e velocità ed iniziano e finiscono gradualmente (80).
Esistono due tipologie di General Movements (GMs) sostenuti da due diversi Central Pattern Generator che si attivano e quindi si manifestano in fasi successive, ovvero (81):
Writhing movements
Sono presenti al termine e nei primi due mesi post-termine.
Sono movimenti globali coinvolgenti tutte le parti del corpo e possono durare da pochi secondi a molti minuti. La maggior parte dei movimenti sono complessi e comprendono estensioni-flessioni-rotazioni sui vari piani dello spazio. Sono fluenti ed eleganti grazie alla componente rotatoria addizionale.
Fidgety movements
Compaiono circa verso la nona settimana post-termine e permangono fino alle 15-20 settimane post-termine. Sono movimenti arrotondati e di piccola ampiezza, velocità moderata ed accelerazione variabile a carico del collo, tronco ed arti in tutte le direzioni. Sono continui durante la veglia e scompaiono durante l’attenzione focalizzata.
Se il SNC è danneggiato, i General Movements perdono il loro carattere complesso e variabile. Sono stati individuati i seguenti GMs anormali [ibidem]:
- repertorio povero di General Movements: sequenza dei movimenti sequenziali è monotona e stereotipa ed i movimenti delle diverse parti del corpo non sono complessi come nei General Movements normali;
- Cramped – synchronized General Movements: appaiono rigidi e mancano della normale armonia e fluenza, gli arti ed il tronco si contraggono simultaneamente e si rilasciano bruscamente;
- Chaotic General Movements: i movimenti degli arti sono ampi e bruschi ed in ordine caotico senza fluenza ed armonia.
- Assenza dei fidgety movements: questi movimenti non vengono mai osservati nel periodo fra le 6 e le 20 settimane di vita;
- Anormalità dei fidgety movements: la loro ampiezza, velocità e rapidità è esagerato.
Oltre ai general movements abbiamo anche, in questa fascia d’età, un atteggiamento in estensione degli AAII (alternati) e i movimenti alternati sono più fluidi (81).
A circa 3 mesi abbiamo l’acquisizione del controllo del capo e la medializzazione degli AASS (82).
Dai 3 ai 6 mesi avviene il superamento della linea mediana [ibidem].
A 4-6 mesi si ha il primo spostamento autonomo, l’inibizione dei riflessi arcaici (alcuni tendono a scomparire), la prensione intenzionale che porterà al graduale sviluppo delle prassie. In posizione prona capo e tronco sono simmetrici ed allineati, l’estensione del capo fino a 90°, gli AASS sono appoggiati al piano con l’avambraccio e le mani sono aperte; gli AAII sono estesi con movimenti di flesso-estensione molto meccanici all’inizio che tendono ad ammorbidirsi; rotolamento da prono a supino ed emergono i primi schemi motori (es. portare oggetti alla bocca) [ibidem];
A 5-6 mesi è emergente il controllo del tronco (es. sta seduto da solo); rotolamento supino-prono; capo mobile in tutte le direzioniin decubito supino capo e tronco sono simmetrici, gli AASS sono sulla linea mediana, mani congiunte, dita in estensione, gli AAII sono simmetrici in flessi e addotti in alternanza con l’estensione ed il piede è in appoggio plantare.
In posizione seduta abbiamo il controllo del capo, il tronco inclinato in avanti (raddrizzamento fino a L3, gli AASS flessi altezza spalle. La posizione però non viene mantenuta autonomamente. Sempre in questa fase si osserva anche una maturazione delle competenze visive [ibidem].
Nella fascia di età 6-7 mesi si osserva la scomparsa dei riflessi arcaici ed una maggior autonomia negli spostamenti. In decubito prono il bambino riesce a sostenersi su una sola mano e l’altra è quindi libera di afferrare gli oggetti, ad eseguire volontariamente e completamente il rotolone; compare lo strisciamento (creeping) sia in avanti che indietro con appoggio sugli AASS che getta le basi per il raggiungimento della stazione eretta [ibidem].
In decubito supino il capo viene sollevato dal piano, il rotolamento è volontario e gli AAII sono sollevati in extrarotazione ed estesi alle ginocchia, il bambino cosi riesce a percepire i piedi afferrandoli e manipolandoli (alla base della propriocezione e dello schema corporeo) ed emerge la coordinazione occhio-mano-piede-bocca (82).
In posizione seduta si osserva l’estensione della colonna vertebrale (vertebre sacrali e lombari), il tronco è inclinato in avanti (reazioni paracadute anteriori per mantenere l’equilibrio) e gli AASS in appoggio anteriore. Questa posizione viene mantenuta autonomamente per brevi istanti o con appoggio. In questa fase si rileva, quindi, un miglioramento qualitativo della motricità globale (82).
Ad 8-9 mesi è presente un maggior controllo del tronco e di conseguenza si ha una stabilizzazione dell’equilibrio in posizione seduta, emerge lo spostamento in quadrupedica. Sempre in questa fase si osservano i primi tentativi di stazione eretta ma il bambino non è in grado di gestire il movimento del cingolo scapolare e di quello pelvico, si ha una maggior finalità nei movimenti. Sono presenti le RD anteriori e laterali [ibidem]. In decubito prono il bambino tenta di strisciare, riesce a raggiungere la posizione seduta autonomamente e tenta di spostarsi in quadrupedica (dondolamento).
In decubito supino gli AAII sono completamente estesi, abdotti ed extraruotati. Tuttavia, il bambino tende a non assumere più questa posizione.
In posizione seduta l’equilibrio è stabile senza appoggio, gli AASS vengono utilizzati in modo funzionale per svolgere attività e manipolare oggetti, sono presenti le reazioni paracadute anteriori, laterali e posteriori (solo dal nono mese).
Questa è una posizione transitoria per effettuare i vari passaggi posturali.
In stazione eretta il bambino sostiene il peso del corpo con appoggio o sostegno, il carico è distribuito su tutta la pianta del piede con tentativo di stare, per brevi istanti, su un solo piede (9 mesi) e tenta di compiere movimenti di deambulazione (82).
A 10 - 12 mesi si osserva la maturazione della deambulazione e della quadrupedica.
In stazione eretta gli AAII sono abdotti (base allargata) con appoggio anteriore, il bambino non può spostarsi in maniera autonoma perché non ha il controllo del bacino [ibidem].
La fascia d’età tra i 12 e i 14 mesi è anche detta fase di transizione in cui avviene un ampliamento della dominanza corticale che varia da bambino a bambino a seconda del sesso e dell’attività neuronale. In questa fascia la stazione eretta viene mantenuta senza appoggio, è emergente la deambulazione autonoma con base d’appoggio allargata e guardia alta degli AASS e andatura e direzione a “zig-zag” perché tende a ruotare il bacino [ibidem].
A 15 mesi scompare la posizione quadrupedica e la deambulazione è autonoma con “guardia bassa” (82).
Intorno ai 18 mesi il bambino perde l’equilibrio raramente, scompare la “guardia bassa” e compaiono i movimenti pendolari degli AASS. A quest’età si può osservare un primo tentativo di corsa, il bambino sale le scale se preso per mano, spinge la palla con un piede, riesce a riconoscere le principali parti del corpo e del viso (schema corporeo), tenta di mangiare da solo e è presente un parziale controllo sfinterico vescicale (prima notturno e poi diurno) e successivamente quello anale [ibidem].
A circa 21 mesi il bambino è in grado di accovacciarsi e di riconoscere 4-5 parti del corpo su una figura [ibidem].A 24 mesi, invece, il bambino è in grado di salire e scendere le scale appaiando i piedi, di calciare la palla. Il controllo sfinterico diurno è raggiunto ed è presente una maggior autonomia nelle attività quotidiane (mangiare, vestirsi, lavarsi) [ibidem].
La fascia che va dai 24 ai 30 mesi è caratterizzata dal perfezionamento del controllo posturale tramite una distribuzione adeguata di tono tra agonisti-antagonisti.
A 30 mesi il bambino cammina sulle punte, salta su due piedi e cerca di stare su un piede.
A 36 mesi sale scale alternando, salta uno scalino, utilizza il triciclo e direziona il calcio della palla. È presente un’indipendenza tra funzioni motorie e psichiche, nei passaggi posturali sono assenti le basi d’appoggio, maggior sicurezza nell’appoggio plantare.
Quindi il bambino a 3 anni ha imparato a camminare, correre, salire e scendere le scale, saltare da un gradino con entrambi i piedi contemporaneamente, rotolare, strisciare e scivolare (82).
La differenziazione e l’affinamento di queste attività proseguiranno negli anni successivi e si combineranno tra loro con altri schemi.
Principalmente nello sviluppo della prima infanzia il coinvolgimento neurologico è piuttosto alto [ibidem].
Lo sviluppo motorio necessita di essere ampliato attraverso il movimento, quindi con l’aumento della forza muscolare e della resistenza e questo il bambino lo fa naturalmente giocando: corre, salta, si arrampica, si tratta di azioni molto serie perché il bambino inconsapevolmente mette alla prova le sue competenze. La forza è molto importante in quanto favorisce la stabilizzazione delle articolazioni, la crescita della massa ossea, la propriocezione e la coordinazione [ibidem].
In questo modo il bambino viene stimolato a muoversi conoscendo maggiormente il mondo che lo circonda. Deve essere anche l’adulto a fornire degli stimoli, a praticare egli stesso per primo movimento, perché il bambino agisce anche per imitazione (77) (82).
C’è una caratteristica particolare nello sviluppo motorio, che è rappresentata dai periodi critici o sensibili. Questi ultimi sono momenti della vita dell'individuo particolarmente favorevoli per lo sviluppo di modelli di movimento, in quanto sono maturi biologicamente e neurologicamente per essere esercitati; l’adulto deve quindi predisporre attività adeguate allo sviluppo di tali capacità nelle diverse età del bambino e dell’adolescente.
Deterioramento dello sviluppo motorio nella sindrome di Rett
La RTT ha un’insorgenza subdola e graduale nella maggioranza dei casi: un rallentamento dello sviluppo si insinua o nell’area motoria o in quella linguistica, con perdita delle abilità fino ad allora padroneggiate, per scaturire nel quadro clinico tipico della malattia (83).
Effettivamente fino ai 6-18 mesi non vi sono segni apprezzabili di alterazioni della sequenza delle tappe evolutive: le bambine iniziano a muovere i primi passi, manipolano oggetti e pronunciano alcune parole [ibidem].
Il sospetto che siano proprio le strutture ontogeneticamente precedenti ad essere coinvolte nelle alterazioni dello sviluppo è alimentato dalla presenza di precoci segni clinici, che solitamente passano inosservati, come calma, silenziosità, tono muscolare debole e dissociazione dello sviluppo motorio, dai quali si evincerebbe un’alterazione dello sviluppo già nella prima infanzia [ibidem].
Infatti, un numero consistente di recenti studi ha suggerito che alcuni segni della sindrome possono essere presenti anche prima del periodo sopracitato.
L’80% delle famiglie dei bambini affetti, secondo uno studio svedese condotto da Larsson e colleghi, ha riferito di aver avuto il sospetto che qualcosa non andasse nello sviluppo psicomotorio dei propri figli fin dai primi mesi di vita degli stessi [ibidem].
È stata riscontrata la presenza dei primi segni della patologia anche da parte dei medici che, successivamente alla diagnosi, hanno visionato i video familiari dei neonati in questione.
Questi risultati suggeriscono che l’occhio esperto possa portare notevoli vantaggi rispetto ad un semplice test clinico che riconosce e diagnostica la sindrome in giovane età (83).
Dal punto di vista neurofisiologico l’atrofia ed il ridotto sviluppo dendritico/sinaptico porta ad un ridotto sviluppo dell’encefalo.
Infatti, alcuni studi incentrati sulle abilità motorie, hanno trovato un legame tra la ridotta dimensione del cervello ed i deficit motori nella RTT.
Per esempio, studi condotti su topi con mutazioni nel gene MECP2 hanno evidenziato deficit motori ed una compromissione neurologica maggiore specialmente nelle regioni cerebrali deputate al controllo motorio (area prefrontale ed aree motorie) con l’interessamento dei sistemi noradrenergico e serotoninergico (83).
Nello studio condotto da Percy et al. (1990) le anomalie del movimento sono state divise in due gruppi principali (25):
- ipercinetico
- ipocinetico
|
Anomalie di tipo ipercinetico |
Anomalie di tipo ipocinetico |
|
Ipomimia |
|
Rigidità muscolare
Bradicinesia |
Julu e colleghi, nel 2008, hanno associato la maggior parte degli aspetti clinici della sindrome all’immaturità dell’encefalo ed hanno riscontrato che alcuni di essi presentano un’origine extra-piramidale come l’atetosi, la distonia e l’epilessia.
Le diverse caratteristiche neurologiche della sindrome possono avere un forte impatto sulle funzioni motorie, tra esse le principali sono l’ipotonia e la debolezza muscolare nei primi anni, la distonia e la bradicinesia negli anni seguenti (25).
Il quadro motorio è caratterizzato da aprassia sia a livello fine-motorio, con la perdita della funzione gesticolatoria, sia a livello grosso-motorio, soprattutto per quanto riguarda la deambulazione, caratterizzata da andatura a base allargata con atassia-aprassia del tronco, tremori, disturbi dell’equilibrio, disorientamento spaziale, oscillazioni laterali e jerky ataxia (83).
Altri segni neurologici concorrono ad aggravare il quadro motorio, quali spasticità degli arti inferiori e come già detto sintomi extrapiramidali (atetosi, distonia ed epilessia) (84). Insorgono inoltre disturbi ipercinetici quali bruxismo e crisi oculogiriche, nonché disturbi ipocinetici quali scialorrea, bradicinesia e rigidità [ibidem].
Un ulteriore elemento clinico evidenziabile nella RTT è il deficit della coordinazione motoria, causato sia dall’atassia che dall’aprassia presenti nella stessa (83).
Questi sintomi impediscono o comunque alterano l’esecuzione anche delle azioni per noi più semplici come sedersi e rialzarsi sia da una sedia che dal pavimento, stare in piedi, accovacciarsi, camminare. Ovviamente è sempre da tener in considerazione, per tutte le caratteristiche appena citate, la variabilità individuale [ibidem].
È vero che tipicamente il bambino RTT presenta ipotonia muscolare però potremmo anche avere un bambino con RTT il cui tono muscolare rientra nei limiti della norma, questa è la variabilità individuale ed è sempre da tener presente. Questi cambiamenti influenzano la gestione del bambino e perciò è richiesta una valutazione continua del tono muscolare [ibidem].
Come è già stato detto sopra, a causa dell’alterazione della coordinazione motoria e della compromissione neurologica, gli individui con RTT tendono, con il tempo, a sviluppare ipertono muscolare e conseguentemente a sviluppare deformità scheletriche.
La presenza delle deformità scheletriche, come la scoliosi, è stata riportata già nei primissimi studi sulla patologia, i quali riferiscono come caratteristica comune la presenza di un’asimmetria posturale (> dx).
Uno dei problemi maggiori della scoliosi è che essa di solito è “neurologica progressiva”. La scoliosi e la cifosi, come già detto, spesso derivano dalle alterazioni del tono muscolare, le quali a loro volta sono causate dall’interpretazione errata dell’input propriocettivo da parte dell’encefalo [ibidem].
I compiti complessi tra cui i movimenti di transizione, come sedersi e rialzarsi, accovacciarsi risultano piuttosto difficoltosi per le pazienti affette dalla RTT.
Le difficoltà riscontrate nell’esecuzione di questi movimenti possono essere dovute alla disprassia come alle alterazioni del tono muscolare sia in difetto che in eccesso (ipotono ed ipertono), all’alterazione della coordinazione motoria ed ai problemi di equilibrio. Downs e colleghi nel loro studio, invece, hanno evidenziato come punto di forza nelle donne con RTT l’equilibrio in posizione seduta poiché la maggior parte di loro in questo studio sono state in grado di sedersi (83).
Risultano però necessarie ulteriori ricerche sulla progressione temporale, sulla regressione e sul periodo di stagnazione delle abilità motorie per fornire un quadro clinico più chiaro.
Capire lo sviluppo precoce nella RTT è importante per fare un’efficiente e tempestiva diagnosi ed attuare un intervento riabilitativo precoce [ibidem].
Alterazione del tono muscolare (distonia)
La compromissione motoria nella RTT si presenta, nelle fasi iniziali dello sviluppo, con un’alterazione del tono in diminuzione (ipotono) che tende poi ad aumentare (ipertono) nelle fasi successive (83).
Infatti, molti bambini con RTT mostrano un cambiamento graduale del tono muscolare: da molto basso o ipotonia grave alla nascita e durante il primo stadio della RTT e successivamente, in circa il 40% degli individui, un tono muscolare elevato, inclusa la spasticità e/o la rigidità. In circa il 30% degli individui l’ipotono rimane e nella restante parte si potrà manifestare un tono muscolare fluttuante o distonia (85).
Inizialmente le alterazioni del tono sono localizzate solo nelle estremità distali e si estendono successivamente anche a quelle prossimali (83).
FitzGerald et al affermano che normalmente le alterazioni sono asimmetriche e che la parte destra del corpo è, spesso, la più colpita. Infatti, diversi studi, affermano che questa asimmetria sia la causa della scoliosi. (86)
Inoltre, gli individui con RTT che presentano ipotono muscolare più precocemente sembrano avere un rischio maggiore di sviluppare rigidità ed ipertono muscolare in età adulta.
Questo tono muscolare così sbilanciato, accompagnato da atassia ed aprassia, avrà gravi ripercussioni sulla postura e la stabilità dell’individuo, danneggiando così gravemente la sua capacità di muoversi (83).
Quando il tono muscolare gradualmente cambia (ipotono→ ipertono → distonia), il cambiamento può portare all’instaurarsi di posture asimmetriche e conseguentemente a contratture e retrazioni. Queste difficoltà richiedono un’intensiva terapia fisica o altri programmi di intervento correlati (come l’idrokinesiterapia, l’ippoterapia o la terapia occupazionale) volti a ridurre il tono muscolare e a migliorare le capacità funzionali.
L’accorciamento muscolare è molto frequente negli individui affetti da RTT che presentano ipertono muscolare [ibidem].
Solitamente il primo muscolo ad essere colpito da ipertonia è il gastrocnemio. Il risultato conseguente all’accorciamento di questo muscolo è il cammino sulle punte, frequentemente osservato negli individui con RTT. Una postura compensativa caratteristica degli individui affetti da RTT, dovuta alla retrazione del tendine d’Achille, può essere l’antiversione del bacino e questo concorre alla perdita della deambulazione autonoma (se acquisita) nei casi più gravi (83).
Questo può essere evitato dal lavoro del fisioterapista attraverso sedute giornaliere.
Nei casi gravi, comunque, il chirurgo ortopedico potrebbe suggerire le infiltrazioni di tossina botulinica o l’intervento chirurgico. Altri muscoli suscettibili all’accorciamento sono gli adduttori dell’anca e, per quanto riguarda i soggetti su sedia a rotelle, i flessori dell’anca. Un altro gruppo sono i muscoli anteriori del cingolo scapolare: questo è causato dall’assenza o carenza dell’uso funzionale delle mani e dalle stereotipie delle stesse di solito eseguite sulla linea mediana a livello del torace (85).
L’ipertono, la spasticità e la rigidità insieme alla presenza degli spasmi muscolari possono portare all’accorciamento muscolare e conseguentemente all’aumento del rischio di sviluppare deformità scheletriche come la scoliosi.
Le contratture articolari e la scoliosi possono poi contribuire al deterioramento delle funzioni motorie [ibidem].
La scoliosi
La scoliosi è la condizione ortopedica più comune nella RTT e può incidere negativamente sulla qualità della vita e sulla salute delle persone affette poiché provoca dolore, problemi d’ equilibrio, la regressione delle abilità acquisite come la deambulazione ed una malattia polmonare progressiva (87).
È stato osservato che l’83% dei bambini con RTT sviluppano una scoliosi di grado severo, mentre è possibile individuare una deviazione di almeno 10 gradi della colonna vertebrale in tutte le altre persone con RTT (88).
La scoliosi nella RTT diventa evidente nell’età compresa tra i 3 e i 18 anni.
Uno studio condotto sulla popolazione australiana (= 242) ha individuato l’età media di esordio della scoliosi che è a circa 10 anni di età ma i ¾ delle bambine sviluppano la scoliosi all’età di 13 anni.
È stata evidenziata in questo studio la forte relazione tra le abilità grosso-motorie e la scoliosi ed è stato visto che le bambine che presentano una minor mobilità a 10 mesi o che non hanno mai acquisito la capacità di deambulare sono più a rischio di sviluppare la scoliosi ad un’età più precoce.

Figura 19 scoliosi in una bambina con Sindrome di Rett
Un altro studio condotto da Halbach e colleghi nel 2008, effettuato su un campione di 53 pazienti tedesche con RTT di età superiore ai 16 anni, ha riportato una prevalenza della scoliosi pari al 90%, sottolineando che l’aumentare della prevalenza è stato direttamente proporzionale all’aumentare dell’età dei soggetti (89).
La maggior parte delle bambine affette dalla sindrome che sviluppano la scoliosi vengono successivamente trattate con la chirurgia spinale. Quando la curva scoliotica supera i 50 gradi generalmente è consigliato l’intervento chirurgico per alleviare le difficoltà nella deambulazione, per aumentare la mobilità della colonna vertebrale e favorire la funzione respiratoria [ibidem].
È stato ulteriormente riscontrato, dopo il trattamento chirurgico, un miglioramento complessivo del benessere generale delle pazienti soprattutto per quanto riguarda la posizione seduta e la funzione respiratoria [ibidem].
La prognosi dello sviluppo della scoliosi è peggiore quando essa si manifesta prima dei 5 anni di età, quando c’è una grave ipotonia e la deambulazione non è possibile oppure quando quest’abilità viene acquisita e persa in un’età precoce [ibidem].
Tuttavia, ulteriori ricerche sono necessarie per esplorare e comprendere al meglio la relazione esistente tra la chirurgia correttiva della scoliosi e la regressione delle abilità grosso-motorie per fornire informazioni per la previsione dello sviluppo della sindrome a varie età [ibidem].
Cifosi
Questa problematica ortopedica è molto comune negli individui affetti da RTT ma è molto più frequente riscontrarla negli individui con un grado di mobilità maggiore.
Nella maggior parte dei casi la cifosi non è abbastanza grave da richiedere un intervento chirurgico. Tuttavia, a causa del mantenimento costante di una postura scorretta (flessione anteriore del tronco) in associazione con i movimenti stereotipati delle mani, si consiglia di far verificare e valutare la cifosi durante le visite di routine al chirurgo ortopedico e al fisioterapista. Nel caso di accorciamento muscolare nella parte anteriore della muscolatura toracica, viene richiesto l’intervento del fisioterapista o del chirurgo ortopedico.

Figura 20: Cifosi
Osteoporosi e osteopenia
Esse si presentano frequentemente nelle bambine affette da RTT e la diminuzione della densità minerale ossea è stata riscontrata in bambine molto piccole come negli adulti.È risaputo che questo fenomeno è il risultato di un povero sviluppo osseo.
La conseguenza dell’osteoporosi è l’alto rischio di fratture patologiche. Come ci si può aspettare, le fratture sono più comuni nei bambini non deambulanti sottolineando ancora una volta quanto sia importante preservare questa abilità.
I farmaci antiepilettici sono conosciuti anche per avere un effetto negativo sull’ assorbimento della vitamina D e perciò sembrano giocare un ruolo importante nell o sviluppo dell’osteoporosi.

Figura 21 osso sano e osteoporosi
Budden e Gunness hanno ipotizzato che l’influenza del gene MECP2 non sia correlata solo al danneggiamento dei tessuti cerebrali ma che sia anche allo sviluppo anomalo del tessuto osseo (90). Recenti studi suggeriscono che il primo ed unico non CNS gene (?) influenzato dal MECP2 è correlato all’equilibrio osseo tra osteoblasti e osteoclasti e la sua eccessiva presenza causata dalla mutazione del MECP2 porta ad un incremento dell’assorbimento osseo e ad un precocesviluppo dell’osteoporosi [ibidem].
Questi studi supportano la necessità di effettuare controlli di routine della densità ossea dall’infanzia e l’avvio di programmi riabilitativi.
L’osteoporosi quindi è un problema multifattoriale che richiede una diagnosi corretta ed un intervento organizzato.Come misure preventive sono indicati supplementi nutrizionali e interventi medici (91).
I passaggi di base per un regime anti-osteoporotico dovrebbero includere (91):
- una valutazione approfondita del bambino al fine di sostenere o eliminare una diagnosi di osteoporosi e se l’osteoporosi è presente l’introduzione di adeguati cambiamenti dietetici;
- l’applicazione di programmi volti ad aumentare la mobilità e i movimenti in base alle limitazioni del bambino;
- l’esposizione alla luce solare;
- camminare
L’ultimo punto è argomento di discussione tra molti studiosi.
Per le persone non deambulanti, la posizione eretta può essere utilizzata per (91):
- Ottenere cambiamenti di posizione dal mantenimento continuo e prolungato della posizione seduta o prevenire la comparsa di piaghe da decubito;
- Allineare le articolazioni degli AAII nell’estensione;
- Mantenere e/o aumentare i livelli di calcio osseo;
- Migliorare la circolazione a livello degli organi interni;
- Per l’esplorazione dell’ambiente circostante attraverso un punto di vista diverso.
Per la prevenzione, o almeno la riduzione dell’osteoporosi e per tutte e ragioni sopra menzionate, le persone che non camminano autonomamente dovrebbero essere incoraggiate a sostenere il peso ed effettuare la camminata assistita. I bambini che non sono in grado di camminare dovrebbero essere messi quotidianamente in posizione eretta, anche tramite l’utilizzo di ausili [ibidem].
La deambulazione
La deambulazione nella RTT è difficile da caratterizzare perché non esiste un pattern di cammino unico e abbiamo una forte variabilità individuale. Psoni riscontra che gli individui con mutazione MECP2 aventi RTT classica o varianti della sindrome abbiano competenze deambulatorie diverse (92).
Secondo uno studio del 2012 circa il 50/80% delle pazienti RTT acquisisce la stazione eretta ed è in grado di deambulare nella prima infanzia e che in circa il 25% dei casi queste abilità potrebbero essere perse [ibidem].
Sappiamo però che, anche se la capacità di deambulare può essere acquisita, essa risulta alterata nella maggior parte dei pazienti affetti da RTT. In realtà, molti studi suggeriscono che l’abilità del cammino sia correlata allo specifico tipo di mutazione ed autori come Cuddapah e Pidcock confermano questa versione associando il grado di compromissione della deambulazione con il livello di gravità clinica associata alla mutazione: la deambulazione sarebbe più conservata negli individui con Troncamenti al 3', con mutazioni p.Arg133Cys, p.Arg294X e p.Arg306Cys rispetto agli individui con mutazioni p.Arg168X, p.Arg255X e con ampie delezioni (93).
Nello studio osservazionale di Bebbington viene considerato un campione di 974 individui (range di età: 16mesi- 49 anni; età media: 9 anni) dei quali 51 presentano una larga delezione nel gene MECP2. Per questi ultimi è meno probabile acquisire la deambulazione e conservare tale abilità (confermato da follow-up fino a 22 anni) (94).
Infatti, quando il campione è stato valutato, solo il 42.5% degli individui con larga delezione, contro il 65.5% degli individui con altre mutazioni MECP2, aveva imparato a camminare [ibidem].
Lo studio di Temudo confronta 60 pazienti con mutazioni MECP2 distinguendo un gruppo di individui con mutazione missenso (GR1) e un gruppo con mutazione troncamento (GR2); nonostante i gruppi abbiano una età media simile si rileva che in GR1 l'80.8% degli individui arriva al cammino indipendente, mentre in GR2 solo il 47.1% (86).
La deambulazione delle bambine affette dalla RTT, in vari studi, è stata descritta come poco fluida a causa della rigidità, con movimenti degli arti superiori non coordinati, base allargata ed iperestensione degli arti inferiori ed associata ad atassia (86).
Segawa completa questa descrizione affermando che spesso è presente uno spostamento del emitronco in blocco.
Questo autore spiega come questo movimento compensatorio del tronco sia necessario per poter camminare nelle pazienti RTT.
Nello studio condotto da Percy et al. (1990) è stata osservata una "jerky ataxia" in 10 pazienti su 32 (31%), nove (28%) non erano in grado di camminare, quattro (13%) avevano una deambulazione a base allargata, un paziente presentava un cammino sulle punte e otto avevano caratteristiche miste tra cui cammino sulle punte e base allargata (95). È stato riscontrato che i tempi della fase di doppio appoggio della deambulazione nei bambini con RTT sono più lunghi di quelli del gruppo controllo (GC).
Anche la mancanza di coordinazione dei movimenti è stata più evidente nel gruppo caso rispetto al GC, il che può giustificare l'aumento dei tempi del doppio appoggio nei casi con RTT [ibidem].
Serrão et al. (2012) associano l'aumento del tempo di appoggio totale e il tempo del doppio appoggio al trasferimento lento del carico tra gli AAII, che porta ad una riduzione del tempo di appoggio semplice, caratterizzando questo processo come una strategia per compensare l'oscillazione del centro di massa, che si traduce in un deficit di equilibrio estabilità [ibidem].
Movimenti ipercinetici
I movimenti ipercinetici sono caratteristici negli individui affetti da RTT e si osservano soprattutto nei soggetti che camminano. Si pensa che le bambine con RTT possano identificare l’obiettivo e la direzione del movimento ma che questi movimenti ipercinetici associati all’atassia e all’aprassia interferiscano con l’esecuzione del movimento stesso. Di conseguenza i movimenti volontari in una ragazza con RTT possono essere percepitidall’esterno come senza senso e privi di scopo.
Disprassia
Per aprassia si intende la difficoltà nell’eseguire un movimento complesso, non dovuta a paralisi, cambiamenti sensoriali o carenza nella comprensione. Quindi si tratta dell’alterazione della pianificazione/ sequenziamento del movimento che non è dovuta a debolezza, incoordinazione o alterazioni sensoriali.
La disprassia deriva principalmente dalla dissociazione e alterata comunicazione tra le aree del cervello deputate alla pianificazione e all’esecuzione del movimento ed è spesso associata a lesioni del lobo parietale.
Entrambe le definizioni sopra menzionate sono di solito attribuite alla disprassia acquisita, quindi ad un danno cerebrale verificatosi in epoca post-natale a seguito di un trauma.
Il danno cerebrale per causare la disprassia si deve essere verificato a livello del lobo parietale, nel lobo frontale o nelle aree di connessione tra area motoria associativa e lobo parietale inferiore.
Altre aree che potrebbero essere coinvolte nella genesi della disprassia sono i gangli della base e la giunzione tra lobo parietale e lobo occipitale.
Caratteristiche del bambino/a disprattico descritte da Fisher et al:
- Estrema difficoltà nell'esecuzione di nuove attività motorie che di solito si traduce in un fallimento delle prestazioni;
- il semplice passaggio da una posizione all'altra è una sfida enorme;
- vi sono difficoltà nella tempistica, nel sequenziamento e nel ritmo delle attività motorie e delle attività motorie;
- difficoltà nel mettere in relazione il corpo con oggetti fisici nello spazio attorno al bambino;
- difficoltà ad imitare posizioni del corpo sconosciute;
- difficoltà nella direzionalità e nel movimento. Ad esempio, un giocattolo che deve essere spinto o sollevato verrà lanciato o spinto;
- difficoltà riguardo alla pianificazione oro-motoria (aprassia orale) che influenzeranno le capacità alimentari e il linguaggio;
- Quando le viene chiesto di giocare, la bambina/o non inizierà alcuna attività o le sue azioni appariranno senza scopo;
- Il bambino/o sembrerà muoversi senza meta e senza direzione nello spazio;
- Il bambino/a eseguirà movimenti ripetitivi come battere oggetti o spingerli.
Lo sviluppo del comportamento
Il neonato è un essere complesso, dotato di tutte le abilità necessarie per proteggersi e per stabilire le prime relazioni sociali; oltre a produrre una serie di risposte motorie sotto forma di riflessi, il neonato è in grado di estratte informazioni dall’ambiente che lo circonda tramite i suoi vettori sensoriali: vista, udito, odorato, gusto e tatto.La maggior parte delle cose che il neonato apprende dipendono dal suo stato: se dorme oppure è sveglio, se è sveglio oppure in allerta e attivo, se ha fame o se è appena stato nutrito (95).
Prechlt individua e distingue 5 stati di coscienza [ibidem]:
- Sonno profondo;
- Sonno attivo;
- Veglia tranquilla;
- Veglia attiva;
- Pianto e irrequietezza.
Questi stati si ripetono in modo ciclico durante la giornata, in media ogni due ore.
Nei primi giorni di vita il tempo è costituito da brevi periodi di sonno a cui si alternano brevi periodi di veglia. Il momento migliore per stabilire uno scambio sociale con il bambino è quando è nello stato di veglia tranquilla, solitamente dopo esser stato nutrito. Nella prima infanzia si verifica un rapido sviluppo delle capacità motorie; nello spazio di alcuni mesi il bambino passa da una quasi assoluta dipendenza ad una relativa autonomia: è capace di manipolare oggetti, muoversi nell’ambiente ed esplorarlo. Tale crescita è collegata ai cambiamenti del sistema nervoso, in particolare nella corteccia celebrale [ibidem].
La teoria classica di Gesell e Amatruda ipotizza una relazione causale tra lo sviluppo di nuove strutture neuro anatomiche e la comparsa di nuove abilità motorie.Lo sviluppo è una sequenza universalmente invariabile di tappe e si invoca il ruolo dell’esperienza soltanto per spiegare le differenze individuali nell’età di comparsa delle nuove abilità (95).
Piaget ha scoperto che la conoscenza del bambino si basa sull'interazione pratica del soggetto con l'oggetto, nel senso che il soggetto influisce sull'oggetto e si modifica.
La sua formazione strutturalistica gli ha permesso di superare i limiti sia della psicologia gestaltistica e associazionistica (Herbart), che considera l'oggetto indipendente dalle azioni del soggetto; sia delle moderne psicologie positivistiche, che vedono nei concetti il prodotto della percezione, escludendo che nella conoscenza sia vitale l'azione del soggetto sull'oggetto (95).
Piaget, inoltre, distingue due processi che caratterizzano ogni adattamento: l'assimilazione e l'accomodamento, che si avvicendano durante l'età evolutiva.
Si ha assimilazione quando un organismo adopera qualcosa del suo ambiente per un'attività che fa già parte del suo repertorio e che non viene modificata.
Un bambino di pochi mesi che afferra un oggetto nuovo per batterlo sul pavimento, essendo le sue azioni di afferrare e battere già acquisite, per lui è importante sperimentarle col nuovo oggetto. Questo processo predomina nella prima fase di sviluppo [ibidem].
Nella seconda fase, invece, prevale l'accomodamento, allorché il bambino può svolgere un'osservazione attiva sull'ambiente tentando altresì di dominarlo. Le vecchie risposte si modificano al contatto con eventi ambientali mutevoli, per esempio se il bambino si accorge che l'oggetto da battere per terra è difficile da maneggiare, cercherà di coordinare meglio la presa dell'oggetto [ibidem].
Anche l'imitazione è una forma di accomodamento, poiché il bambino modifica sé stesso in relazione agli stimoli dell'ambiente. Un buon adattamento all'ambiente si realizza quando assimilazione e accomodamento sono ben integrati tra loro.
L’intelligenza è assimilazione in quanto incorpora nei propri schemi i dati dell’esperienza ma risulta allo stesso tempo accomodamento in quanto tali schemi vengono modificati per essere compatibili con nuovi dati [ibidem].
Queste due funzioni complementari, che garantiscono l’equilibrio tra continuità e cambiamento, determinano l’adattamento dell’organismo all’ ambiente.
Piaget ritiene che l’adattamento e l’equilibrio siano funzioni invarianti, ossia modalità di funzionamento generale. Piaget ha, inoltre, suddiviso lo sviluppo cognitivo del bambino in cinque, caratterizzando ogni periodo sulla base dell'apprendimento di modalità specifiche, ben definite. Ovviamente tali modalità, riferendosi a un’età evolutiva, non sempre sono esclusive di una determinata fase (95).
Ciascuno stadio presenta un’organizzazione psicologica con proprie conoscenze e interpretazioni della realtà; le acquisizioni di uno stadio vengono integrate in strutture più evolute e tale passaggio è detto integrazione gerarchica tra stadi (95):
1. Lo stadio sensomotorio: dalla nascita ai 2 anni circa
Questo stadio copre i primi due anni di vita, nei quali l’intelligenza consiste in schemi di azione pratici.Tale stadio si caratterizza per i seguenti aspetti:
- la risposta del bambino alla realtà è di tipo sensoriale e motorio;
- il bambino risponde al presente in modo immediato;
- il bambino non possiede una rappresentazione interna degli oggetti, non possiede immagini mentali né parole che possono essere manipolate.
L’intelligenza sensomotoria si sviluppa tramite sei sottostadi (95):
Il primo stadio: l ’esercizio dei riflessi (0-1 mese).
Anche se i riflessi sono reazioni innate (pianto, suzione, vocalizzo), il neonato li esercita e li applica a situazioni sempre più numerose. L'esercizio frequente di questi riflessi porta all'instaurarsi di "abitudini". In questo momento egli è chiuso in uno stato di egocentrismo radicale e non ha alcuna consapevolezza né di sé stesso né dell’esistenza di un mondo.
Il secondo stadio: le reazioni circolari primarie e i primi adattamenti acquisiti (1-4 mesi).
L’attività sensomotoria si trasforma in funzione dell’esperienza: quando trova per caso un risultato nuovo e interessante, il bambino cerca di conservarlo attraverso la ripetizione. Piaget chiama questo bisogno reazione circolare primaria; non si può ancora parlare d’intelligenza poiché la scoperta avviene per caso. Tuttavia, la capacità di conservare i dati dell’esperienza è una prima forma di organizzazione psicologica.
Il terzo stadio: le reazioni circolari secondarie (4-8mesi).
Qui il bambino dirige la sua attenzione al mondo esterno, oltre che al proprio corpo. Ora cerca di afferrare, tirare, scuotere, muovere gli oggetti che stimolano la sua mano per vedere che rapporto c'è tra queste azioni e i risultati che derivano sull'ambiente.
Il quarto stadio: coordinazione mezzi-fini (8-12mesi).
Compare una differenziazione tra mezzi e fini: quando vuole raggiungere uno scopo non immediatamente accessibile, il bambino utilizza gli schemi che già possiede, applicandoli a una nuova situazione. Il bambino comincia a coordinare in sequenza due schemi d'azione (p.es. tirare via un cuscino per prendere un giocattolo sottostante). Gradualmente si rende conto che gli oggetti sono indipendenti dalla sua attività percettiva o motoria.
Il quinto stadio: le reazioni circolari terziarie (12-18mesi).
Il bambino, nel suo comportamento abituale, ricorre sempre più spesso a modalità diverse per ottenere effetti desiderati. Inizia il "ragionamento". Mentre prima, per eseguire una sequenza di azioni, doveva partire dall'inizio, ora può interrompersi e riprendere l'azione a qualsiasi stadio intermedio. Inoltre, egli è in grado di scoprire la soluzione dei suoi problemi, procedendo per "prove ed errori".Quindi il bambino quando trova un risultato interessante non lo ripete ma lo modifica al fine di studiarne la natura.
Sesto stadio: comparsa della funzione simbolica: dai 18 mesi in poi.
Il bambino è in grado di agire sulla realtà con il pensiero. Può cioè immaginare gli effetti di azioni che si appresta a compiere, senza doverle mettere in pratica concretamente per osservarne gli effetti. Egli inoltre usa le parole non solo per accompagnare le azioni che sta compiendo (nominare o chiedere un oggetto presente), ma anche per descrivere cose non presenti e raccontare quello che ha visto-fatto qualche tempo prima.
2. Fase pre-concettuale: va da 2 a 4 anni.
L'atteggiamento fondamentale del bambino è ancora di tipo egocentrico, in quanto non conosce alternative alla realtà che personalmente sperimenta.
Questa visione unilaterale delle cose lo induce a credere che tutti la pensino come lui e che capiscano i suoi desideri-pensieri, senza che sia necessario fare sforzi per farsi capire. Il linguaggio diventa molto importante, perché il bambino impara ad associare alcune parole ad oggetti o azioni. Non è capace però di relazionare i concetti di tempo, spazio, causa.
Il suo ragionamento non è né deduttivo (dal generale al particolare), né induttivo (dal particolare al generale), ma transduttivo o analogico (dal particolare al particolare). Ad es. se un insetto gli fa paura perché l'ha molestato, è facile che molti altri insetti che non l'hanno molestato gli facciano ugualmente paura (95).
3. Fase del pensiero intuitivo: da 4 a 7 anni.
Aumenta la partecipazione e la socializzazione nella vita di ogni giorno, in maniera creativa, autonoma, adeguata alle diverse circostanze. Entrando nella scuola materna, il bambino sperimenta l'esistenza di altre autorità diverse dai genitori (95).Questo lo obbliga a rivedere le conoscenze acquisite nelle fasi precedenti, mediante dei processi cognitivi di generalizzazione: ovvero, le conoscenze possedute, relative ad un'esperienza specifica, vengono trasferite a quelle esperienze che, in qualche modo, possono essere classificate nella stessa categoria [ibidem].Tuttavia, la sua capacità di riprodurre mentalmente un avvenimento avviene nell'unica direzione in cui l'avvenimento si è verificato. Non è capace di reversibilità [ibidem].
4. Fase delle operazioni concrete: da 7 a 11 anni.
Il bambino è in grado di coordinare due azioni successive; di prendere coscienza che un'azione resta invariata, anche se ripetuta; di passare da una modalità di pensiero analogico a una di tipo induttivo; di giungere ad uno stesso punto di arrivo partendo da due vie diverse. Non commetterà più gli errori della fase precedente.Naturalmente il bambino fino a 11 anni è in grado di svolgere solo operazioni concrete, non essendo ancora capace di ragionare su dati presentati in forma puramente verbale (95).
5. Fase delle operazioni formali: Da 11 a 14 anni
Il preadolescente acquisisce la capacità del ragionamento astratto, di tipo ipotetico- deduttivo. Può ora considerare delle ipotesi che possono essere o non essere vere e pensare cosa potrebbe accadere se fossero vere. Il mondo delle idee e delle astrazioni gli permette di realizzare un certo equilibrio fra assimilazione e accomodamento.
Egli è in grado di comprendere il valore di certi oggetti e fenomeni, la relatività dei giudizi e dei punti di vista, la parità dei diritti, la distinzione e l'indipendenza relativa tra le idee e la persona, ecc.; è altresì capace di eseguire attività di misurazione, operazioni mentali sui simboli (geometria, matematica...).
Ovviamente il pensiero logico-formale non è ancora quello teorico-scientifico, che non si forma certo nel periodo adolescenziale (95).

Figura 22 Stadi di Piaget
Il comportamento nella Sindrome di Rett
Negli ultimi anni si è rafforzata l’idea che le malattie genetiche possano avere effetti specifici sul comportamento. I comportamenti che sono comuni e specifici ad una malattia genetica si presume condividano un'origine genetica di base e per questo vengono detti “fenotipi comportamentali”. Tuttavia, non è detto che tali comportamenti siano univoci e necessariamente universali ad ogni sindrome genetica, ma piuttosto che ci sia una maggior probabilità che gli individui con una sindrome mostrino determinati comportamenti.
Per dimostrare tale specificità è necessario confrontare la velocità con cui un particolare comportamento si verifica nel gruppo caso di una sindrome e nel gruppo di controllo.Il deficit cognitivo e la disabilità fisica della RTT sono noti per essere correlati a disturbi comportamentali ed emotivi. Quella del comportamento, infatti, risulta essere una delle aree più colpite nella RTT (96).
Alcune alterazioni comportamentali più frequenti nella RTT sono state inserite all’interno dei criteri necessari e di supporto della sindrome, come [ibidem]:
- il disturbo d’ansia;
- il bruxismo
- i disturbi respiratori come apnea e iperventilazione;
- urla e risa inappropriati;
- gli sbalzi d’umore;
- le alterazioni del ciclo sonno/veglia;
- i comportamenti di tipo autistico (scarso interesse per le persone, scarso contatto oculare).
È possibile che alcuni dei comportamenti descritti in letteratura siano i sintomi secondari del disturbo, legati al deterioramento cognitivo e fisico, piuttosto che essere parte di un fenotipo comportamentale specifico della RTT (96).
I disturbi comportamentali solitamente vengono suddivisi in internalizzanti ed esternalizzanti. La letteratura recente ha riportato un’alta frequenza, nella RTT, dei comportamenti internalizzanti rispetto a quelli esternalizzanti. Tra di essi troviamo l’ansia, la depressione e gli sbalzi d’umore [ibidem].
In realtà molti dei sintomi comportamentali della RTT risultano essere la conseguenza di un disturbo d’ansia generalizzato come le difficoltà respiratorie, gli attacchi di panico, il pianto inconsolabile, l’irrequietezza, il bruxismo e in parte le problematiche gastrointestinali (97).
Nella RTT possiamo però incontrare anche quelli che abbiamo detto essere chiamati disturbi esternalizzanti ma essi hanno una frequenza più bassa. Tra questi troviamol’impulsività, l’iperattività, l’aggressività auto- ed etero-diretta (97) .
I comportamenti internalizzanti nella Sindrome di Rett
Fino a poco tempo fa, la maggior parte degli studi si erano concentrati soprattutto sulle caratteristiche autistiche della RTT. L'incorporazione della RSBQ (Rett Syndrome Behavioural Questionnaire) alla batteria di strumenti per la valutazione degli individui con RTT, nel 2002, ha portato l'attenzione sulla frequenza e la gravità dei comportamenti correlati all’ansia. Tuttavia, non è stata condotta alcuna valutazione sistematica dei comportamenti ansiosi della RTT. In uno studio hanno stabilito che, anche se relativamente costanti durante l'infanzia, i comportamenti ansiosi mostravano essere più gravi nei bambini RTT con compromissione neurologica più mite (96).
Un altro comportamento internalizzante caratteristico della RTT è Il bruxismo. Esso consiste in un disordine del movimento ripetitivo, ritmico e spasmodico caratterizzato da serraggio della mascella e digrignamento dei denti.
Il bruxismo viene suddiviso in (97):
- bruxismo diurno;
- bruxismo notturno.
Fenomenologicamente, tra loro compaiono importanti differenze: il bruxismo diurno è un'attività di "serraggio" semi-volontaria influenzata dallo stress e dall'ansia mentre quello notturno è un disturbo del movimento stereotipato che si verifica durante il sonno e quindi corrispondente a una forma di parasonnia.
La letteratura biomedica riporta l'associazione del bruxismo con vari tipi di disturbi del movimento (97).
La sua più alta incidenza e gravità è riportata nelle sindromi che presentano disturbi motori come le stereotipie e una compromissione cognitiva, come la RTT (97%), la sindrome di Down (42%) e i disturbi dello spettro autistico (32%).
Nel complesso, il bruxismo diurno sembra essere più frequente nei disturbi del movimento ipercinetico, in particolare quelli in cui sono presenti stereotipie, ed è influenzato dall'ansia, suggerendo che ci sia, nella sua fisiopatologia, un coinvolgimento della parte limbica dei gangli della base [ibidem].
Il ruolo della rete dei gangli basali nella fisiopatologia del bruxismo rimane speculativo.
Il modello di base dei movimenti ritmici della mascella prodotti durante la masticazione è generato da una rete neuronale situata nel tronco cerebrale e definita generatore di pattern centrale masticatorio (CPG) (97).
Quest'ultimo coinvolge principalmente neuroni nelle vicinanze del sistema trigeminale, in grado di produrre attività di rete ritmica. Questa regione è l'unica area corticale la cui stimolazione può provocare movimenti ritmici della mascella. Molte aree subcorticali come l'amigdala, l'ipotalamo, il nucleo rosso, il grigio periacqueduttale, il cervelletto e varie parti dei gangli della base sono anche note per influenzare la masticazione e/o per proiettare sul complesso trigemino [ibidem].
Inoltre, la maggior parte delle aree corticali frontali che proiettano sul CPG a loro volta ricevono input dai gangli della base attraverso le proiezioni talamo - corticali.
Nel bruxismo, il normale modello alternato tra i muscoli di apertura della mascella e quelli di chiusura della mascella viene interrotto e si osserva la co-attivazione di entrambi.
Dopo le stereotipie e i disturbi dell'andatura, il bruxismo era il disturbo motorio più comune osservato nella RTT, presente nel 97% dei casi [ibidem].
Nel 20% dei pazienti il bruxismo è stato anche visto come un disturbo psicofisiologico, un segno di danno cerebrale organico o un disturbo familiare.
Sulla base di questionari autonomi in assenza di misurazioni dirette, la diagnosi di bruxismo rimane soggettiva nella maggior parte degli studi [ibidem].
Un ulteriore condizione internalizzante è rappresentata dai disturbi respiratori. Infatti, la maggior parte (84%) degli individui con RTT presenta una qualche forma di anomalia respiratoria come apnea, dispnea ed iperventilazione di solito dal terzo stadio in poi del disturbo (98).
Queste anomalie sono probabilmente dovute a difetti nella segnalazione neurochimica risultanti da schemi anomali dei neurotrasmettitori [ibidem].Secondo Julu et al. gli individui con RTT mostrano 13 tipi di irregolarità respiratorie divise in quattro categorie principali (99):
- respiro trattenuto
- respirazione forzata
- respiro debole / superficiale
- respiro di Valsalva.
Gli individui con respirazione debole / superficiale mostrano un PO₂ basso e un PCO₂elevato, che possono portare ad un aumento della sensibilità cardiaca al baroriflesso, all’aumento del tono vagale e della pressione cardiaca. Durante questi eventi gli indici funzionali dell’encefalo vengono alterati temporaneamente e simultaneamente, provocando quella che viene chiamata “brain stem storm” (99).
L’aumento improvviso del tono vagale associato all’apnea, all’aumento della concentrazione di anidride carbonica e l’ipossia comportano un alto rischio di incorrere in un arresto cardiaco. Gli individui con RTT che presentano questo tipo di difficoltà respiratoria sono più sensibili rispetto ad altri di andare incontro ad un fenomeno chiamato “brain stem shutdown” o arresto del tronco cerebrale (caratterizzato da un crollo della pressione arteriosa) (99).
Per quanto riguarda l’umore il bambino con RTT di solito instaura, dalla nascita, delle relazioni affettive comuni a qualsiasi altro bambino, in un modo che favorisce lo sviluppo di normali risposte emotive. All'inizio del secondo stadio della RTT il bambino potrebbe sperimentare un estremo senso di disorientamento ed il proprio deterioramento fisico potrebbe portare a frustrazione, rabbia, tristezza e paura (100).
Questa perdita di controllo sul proprio corpo e sulla propria mente è incomprensibile per il bambino e può sfociare in un ritiro emotivo e in apatia.
Alla fine di questo stadio così turbolento, il bambino di solito riacquista parte del suo equilibrio emotivo che può essere osservato da un comportamento più tranquillo e rilassato. Tuttavia, l’individuo con RTT dipenderà dagli altri per il soddisfacimento della maggior parte dei suoi bisogni quotidiani e questo influenzerà il suo comportamento e la sua risposta emotiva, nel bene e nel male (101) .
Le risposte emotive negative sono comuni soprattutto in due fasi negli individui con RTT. Durante il secondo stadio si possono osservare comportamenti come urla, strapparsi i capelli, mordere, aggressività auto ed etero diretta, ansia, disattenzione e iperattività, mentre l'adolescente con RTT (10-20 anni di età) può presentare comportamenti come: malumore, insonnia, scarso appetito, perdita di peso, perdita di interesse per le attività che lo erano in precedenza, pianto inspiegabile e sintomi simili a quelli della depressione (100).
Questi comportamenti sono stati attribuiti a costipazione, iperventilazione, dolore intestinale, ambiente eccessivamente rumoroso, eccessiva stimolazione e a sbalzi di temperatura. Questi comportamenti possono cambiare in modo repentino e quindi l’individuo può passare da uno stato di serenità ad uno di frustrazione/tristezza/ansia per tornare poi di nuovo in pochi secondi ad uno stato di serenità.
Uno stato emotivo può avere una durata variabile che va da alcuni minuti fino a diverse ore (100).
Il fatto che l'individuo con RTT passi attraverso una vasta gamma di stati emotivi in così poco tempo deve essere compreso ed affrontato dai suoi caregiver.
Le attuali ipotesi suggeriscono che le ridotte catecolamine nel cervello degli individui con RTT sono associate ad una funzione sinaptica anormale responsabile dei cambiamenti dell'umore e del comportamento delle ragazze con RTT (100).
Secondo questa ipotesi i cambiamenti comportamentali possono essere modificati dai farmaci che aumentano la serotonina e la noradrenalina nei siti sinaptici centrali.
Tuttavia, è opinione comune che, anche nel caso in cui questi farmaci fossero efficaci, sia raccomandabile provare approcci emotivi conservativi e di usare tali farmaci solo nei casi più gravi in cui il comportamento del bambino è completamente incontrollato e sta danneggiando estremamente la persona con RTT e le sue interazioni con l'ambiente circostante [ibidem].
Gli individui con RTT mostrano significativi problemi di sonno, specialmente durante il secondo e terzo stadio del disturbo. Alcuni individui riscontrano difficoltà ad addormentarsi o potrebbero riuscire a farlo solo se estremamente stanchi e potrebbero aver bisogno di cure mediche. In altri casi i bambini possono svegliarsi più volte durante la notte con pianti o risa ingiustificati. Come conseguenza di questi risvegli notturni, durante i quali i bambini possono essere pienamente vigili e attivi, si osserva un’estrema stanchezza durante il giorno seguente (98).
Questi episodi di solito si verificano in gruppi di diversi giorni o settimane e si attenuano spontaneamente.
Convulsioni notturne, reflusso gastroesofageo e costipazione rappresentano le possibili cause dei disturbi del sonno ed è importante valutare la loro presenza e trattarle di conseguenza [ibidem].
Contrariamente ai gruppi di controllo, alcuni ricercatori hanno riscontrato nei bambini con RTT ripetuti e brevi cicli di sonno profondo e REM (Rapid Eye Movments). Si ipotizza che questo sia il risultato di un'anomalia del sistema dopaminergico / serotoninergico.
Vari interventi sono stati ritenuti utili per aiutare l'individuo con RTT e la sua famiglia a migliorare il sonno notturno. Questi includono farmaci come melatonina, barbiturici, benzodiazepine e altri sedativi [ibidem].
Altri metodi più tradizionali potrebbero includere il raffreddamento o il riscaldamento della stanza (secondo le preferenze di ogni individuo), il massaggio profondo, l’utilizzo di un letto ad acqua, l’ascolto di musica soft, fare un bagno caldo prima di dormire e soprattutto mantenere alti i livelli di attività durante il giorno (98).
Come abbiamo visto nei precedenti capitoli è riconosciuto che nella RTT siano presenti delle caratteristiche molto simili a quelle che caratterizzano il disturbo dello spettro autistico e per questo dette “tratti autistici” (103).
I prime di essi a poter essere osservati nella RTT durante il primo anno di vita sono: l’estrema calma, i lunghi periodi di sonno diurni e l’ipotono. Si osserva però la mancanza di altri sintomi caratteristici del disturbo dello spettro autistico nella prima infanzia.
Tra 1 e 4 anni di età viene perso l’uso funzionale delle mani ed esso viene rimpiazzato dalle stereotipie delle stesse [ibidem].
Durante la regressione si assiste anche al deterioramento delle abilità sociali del bambino, il quale mostra uno scarso interesse verso le persone e l’ambiente circostante.In uno studio del 2013 è stata riscontrata la presenza del ritiro sociale e del pianto inconsolabile durante la regressione. È stato inoltre osservato che il periodo di ritiro sociale era breve e che le capacità di interazione sociale sono state recuperate rapidamente mentre il pianto inconsolabile persisteva più a lungo (103).








































