La ricerca: Proposta di una nuova scala di valutazione motoria nella Sindrome di Rett
- La ricerca nella Sindrome di Rett
- Proposta di una nuova scala di valutazione motoria nella Sindrome di Rett
- Materiali e metodi
- Risultati
La Ricerca
L’istituto Don Gnocchi presso il centro Peppino Vismara di Milano, da qualche anno a questa parte offre un servizio di valutazione ambulatoriale alle ragazze con sindrome di Rett in collaborazione con l’ospedale San Paolo di Milano. In queste occasione viene svolta la valutazione neurologico-fisiatrica di queste pazienti da parte della dottoressa Rodocanachi.
Al fine di standardizzare la valutazione degli aspetti motori delle ragazze e offrire una più facile interpretazione e raccolta dei dati, la dottoressa Rodocanachi e il dottor Isaias hanno strutturato una scala di valutazione motoria ad ora in corso di validazione.
L’utilizzo di questa scala è utile ai fini riabilitativi per due aspetti fondamentali: in primo luogo offre una panoramica delle competenze residue della ragazza, delle sue difficoltà e dei suoi punti di forza, offrendo al terapista un’analisi completa e immediata delle caratteristiche motorie di una particolare paziente e permettendogli di stilare gli obiettivi riabilitativi con maggiore sicurezza. In secondo luogo, ma non meno importante, la scala permette di svolgere dei follow-up clinici che confermino o smentiscano l’efficacia del progetto riabilitativo effettuato in un arco di tempo. Inoltre, viene data la possibilità di modificare l’iter terapeutico in base alla variazione dei risultati tra le due valutazioni.
Questo studio, oltre a contribuire alla validazione statistica della scala Rodocanachi-Isaias, mira all’identificazione dei suoi eventuali punti di debolezza ricercati attraverso la somministrazione anamnestica della scala alle famiglie. Infatti, in sede di consegna della scala, si richiede ai genitori di annotare, per ogni Item, eventuali modalità di svolgimento funzionalmente diverse da quelle riportate nella scala e/o eventuali osservazioni sia sulla pertinenza dell’item della scala rispetto alla problematiche motorie della figlia, sia l’appropriatezza e la chiarezza della spiegazione data per la compilazione anamnestica dell’item, questo allo scopo di migliorare e rendere più pertinente e completa la valutazione della motricità.
Per facilitare la somministrazione anamnestica della scala, vengono infatti consegnate, insieme ad essa, delle note che riportano la spiegazione di come comprendere le richieste di ogni Items (Figure: 7-12) e quindi svolgere la valutazione in modo adeguato. Durante il nostro studio, le famiglie hanno avuto la possibilità di esprimere dubbi e perplessità sulla comprensione di queste note.
Le informazioni così raccolte ci danno la possibilità di modificare le istruzioni per renderle più facilmente comprensibili a chiunque ed in modo che non si presentino più dubbi sull’esecuzione delle singole prove.
Proposta di una nuova scala di valutazione motoria nella Sindrome di Rett
La letteratura presenta pochi lavori riguardo la valutazione della motricità nella sindrome di Rett. Uno di questi riguarda la registrazione del profilo motorio effettuata dal gruppo australiano [77], unico esempio di classificazione degli aspetti motori già validata su un vasto campione. Questo studio, condotto attraverso l’analisi video, a partire da un protocollo di videoregistrazione, su 99 pazienti con sindrome di Rett di età compresa tra 1.5 anni e 27.9 anni, ha come obiettivo le descrizione degli aspetti del movimento ed il livello di assitenza necessario per soddisfare ogni item, rispetto sia all’età delle bambine che al tipo di mutazione. Tuttavia non è adatto per misurare eventuali cambiamenti legati ad interventi riabilitativi. Non si tratta quindi di una scala di misurazione del movimento, ma di un’analisi cross sectional, con individuazione di items motori e definizione del livello di assistenza necessario per lo svolgimento.
Vista la grande varietà clinica delle pazienti Rett la valutazione motoria di queste ragazze richiede uno strumento che ricopra tutti gli ambiti di competenza che queste bambine possono presentare. È necessario porre attenzione alla funzionalità mantenuta durante lo svolgimento delle azioni motorie, queste infatti possono manifestare tratti notevolmente distanti dalla norma o francamente patologici.
Un tentativo di strutturare una valutazione motoria ad hoc per la sindrome di Rett, è stato effettuato dalla dottoressa M. Rodocanachi e dal dottor I. Isaias, da anni impegnati nella ricerca su questa sindrome. La scala in fase di elaborazione, mira ad una valutazione delle componenti della motricità globale da effettuare sia attraverso un protocollo di rilevazione anamnestica che tramite valutazione clinica. La misurazione della quantità di competenze mantenute si relaziona alla quantità di aiuto richiesta allo svolgimento di ogni azione, alla loro durata nel tempo e alla frequenza di svolgimento.
Gli aspetti della motricità che vengono indagati mirano a ricoprire tutti gli ambiti di competenza che possono essere presenti nelle ragazze; questi sono suddivisi in 7 Items ognuno di quali rappresenta una funzione. Al loro interno sono suddivisi i vari livelli di autonomia e competenza relativi alla funzione in esame. Gli Items presentati possono essere così descritti:
- Stazione eretta: questo Item indaga il mantenimento della postura eretta in termini di tempo e autonomia. Viene diviso in tre parti in base al sostegno richiesto dalla ragazza per mantener questa postura (mantenuta autonomamente, con appoggio singolo e con doppio appoggio), a ognuna di queste può essere attribuito un punteggio da 0 a 4 in base al tempo di durata di mantenimento della stazione eretta (0 – non possibile, 4 - >60 sec). Nel caso questa sia mantenuta autonomamente, anche con doppio appoggio, viene considerata anche la presenza di stereotipie manuali, se sono effettuate per più del 75% della prova vengono aggiunti 0,5 punti nello score.
- Posizione seduta: anche questa posizione è valutata su tre livelli in ordine di difficoltà decrescente; a differenza della stazione eretta non viene valutato l’aiuto esterno richiesto nel mantenimento della seduta, ma le modalità con cui questa è possibile in modo autonomo: su sgabello senza schienale e senza appoggio dei piedi a terra, su sgabello senza schienale con appoggio dei piedi a terra e posizione seduta a terra. Per ognuna delle tre possibilità viene attribuito un punteggio da 0 a 4 in base al tempo di mantenimento della seduta (0 – non possibile, 4 - >60 sec). Ai punteggi compresi tra 0 e 3 possono essere aggiunti 0,5 punti se sono presenti le stereotipie alle mani per più del 75% della durata delle prove.
- Passaggi posturali: viene valutata la presenza e l’esecuzione dei principali passaggi posturali: rotolamento supino>sul fianco; rotolamento supino>prono; supino>seduto; seduto a terra>stazione eretta, seduto su sedia>stazione eretta, eretto>seduto a terra ed eretto>seduto su sedia. Ad ognuna di queste 7 abilità viene attribuito un punteggio da 0 a 4. Le modalità di attribuzione del punteggio variano in base che si tratti della capacità di rotolare o degli altri passaggi posturali in esame. Nel caso del rotolo viene considerata la frequenza di svolgimento oltre alla necessità di aiuto e i punteggi attribuibili sono: 0 – possibile in autonomia e frequentemente, 1 – possibile in autonomia, ma svolto di rado, 2 – possibile con aiuto, 3 – non possibile, ma se messa nella posizione di arrivo, questa viene tollerata, 4 – non possibile e non viene tollerata la posizione d’arrivo. I restanti passaggi posturali possono essere svolti senza l’aiuto di una persona esterna, ma con l’utilizzo di appoggi a oggetti o sostegni. Ciò fa’ variare l’assegnazione del punteggio in queste prove ponendo l’attenzione sull’autonomia: 0 – Sempre possibile in autonomia completa, 1 – Sempre possibile aiutandosi con sostegni, 2 – Possibile con l’aiuto dell’adulto, 3 – non possibile, ma se messa nella posizione di arrivo, questa viene tollerata, 4 – non possibile e non viene tollerata la posizione d’arrivo.
- Cammino: l’Item del cammino si divide in 3 livelli di competenza che valutano rispettivamente: la capacità di cammino lineare, la capacità di superare un singolo ostacolo e la possibilità di superare due ostacoli in successione. A tutti e tre viene assegnato un punteggio da 0 a 2. Nel caso del cammino lineare viene valutata l’autonomia di cammino o la necessità di un appoggio singolo o doppio. Nei tre casi se vengono effettuati più di 11 passi viene attribuito punteggio 0, se il numero di passi effettuabili è compreso tra 1 e 10 si attribuisce punteggio 1, mentre se il cammino non è possibile si dà punteggio 2. Nel caso in cui il cammino sia mantenuto autonomamente, ma non fosse possibile un cambio di direzione >90° viene aggiunto 0,5 al punteggio. Lo stesso accade in caso di cammino con appoggio singolo o doppio fornito al gomito o alle spalle anziché per i polsi.
- A proposito del superamento di ostacoli che siano singoli o doppi e considerando l’appoggio necessario alla ragazza (nessuno, singolo, doppio), viene assegnato un punteggio da 0 a 2 in base alla frequenza con cui avviene il superamento: 0 – sempre, 1 – a volte, 2 – mai. La prova è considerata superata se svolta in modo non casuale. È infatti richiesto che la ragazza attui un monitoraggio visivo sull’ostacolo e ne prenda coscienza o lo indaghi col piede prima di superarlo. Per facilitare questa modalità gli ostacoli sono presentati con colori ad alto contrasto (bianco-nero). Infine, 0,5 punti sono aggiunti allo score nel caso in cui, nel superamento del singolo ostacolo, sia richiesto un doppio sostegno alle spalle anziché ai polsi. Lo stesso punteggio è assegnato nel superamento del doppio ostacolo che richiede singolo o doppio appoggio alle spalle invece che ai polsi.
- Corsa: la possibilità di correre è rara nelle pazienti Rett, ma non impossibile. Per il superamento di questo Item è richiesto lo stacco di entrambi i piedi dal suolo. Per completezza, la valutazione è effettuata in relazione al numero di appoggi necessario alla ragazza nella corsa. Si assegna un punteggio da 0 a 4 con le seguenti modalità: 0 – sempre possibile in autonomia, 1 – possibilità di svolgere almeno 3 passi di corsa in autonomia, 2 - possibilità di svolgere almeno 3 passi di corsa con singolo appoggio, 3 - possibilità di svolgere almeno 3 passi di corsa con doppio appoggio, 4 – corsa non possibile.
- Scale: la salita e la discesa della scale sono considerate in due Items separati in quanto, a causa delle caratteristiche intrinseche della patologia, alle ragazze con sindrome di Rett risulta notevolmente più semplice la salita rispetto alla discesa. I punteggi e le modalità di valutazione sono i medesimi per entrambi gli Items. Vengono considerate la capacità di salire/scendere le scale, la capacità di alternare il passo durante l’esecuzione e la necessità di sostegno. Anche negli Items delle scale viene attribuito un punteggio da 0 a 4: 0 – sale/scende le scale in autonomia alternando il passo e senza alcun sostegno, 1 – sale/scende le scale senza alternare il passo, anche con sostegno del corrimano, ma senza l’aiuto di una persona, 2 – sale/scende uno o più gradini senza alternare il passo e con sostegno unilaterale da parte di una persona, 3 – sale/scende uno o più gradini senza alternare il passo con sostegno bilaterale di una persona, 4 – non sa salire/scendere le scale neanche con appoggio.
Sommando i punteggi ottenuti in ogni componente della scala si ottiene uno score indicativo della compromissione motoria della ragazza in esame, più è alto questo punteggio, maggiore sarà la gravità del quadro motorio. Il punteggio massimo ottenibile è di 82 punti in quanto lo 0.5 addizionale si può applicare soltanto negli items con punteggio fino a 3, se l’item è 4, quindi non eseguibile, non viene aggiunto nulla per le stereotipie o per i cambi di direzione perchè l’item non è eseguibile.
La scala è strutturata in modo da poter raccogliere sia un punteggio clinico, ottenuto in visita, che uno anamnestico compilato dalle famiglie. Questa possibilità permette di effettuare dei follow-up delle competenze motorie senza la necessità di condurre la ragazza ad una visita apposita. La somministrazione in visita richiede l’osservazione dell’esecuzione dell’atto motorio in sede di valutazione, mentre la compilazione anamnestica da parte dei genitori può rifarsi anche solo all’esperienza che la famiglia ha delle capacità della propria figlia.
Figure 3-6: "Scala Motoria Sindrome di Rett" Rodocanachi-Isaias - In corso di validazione
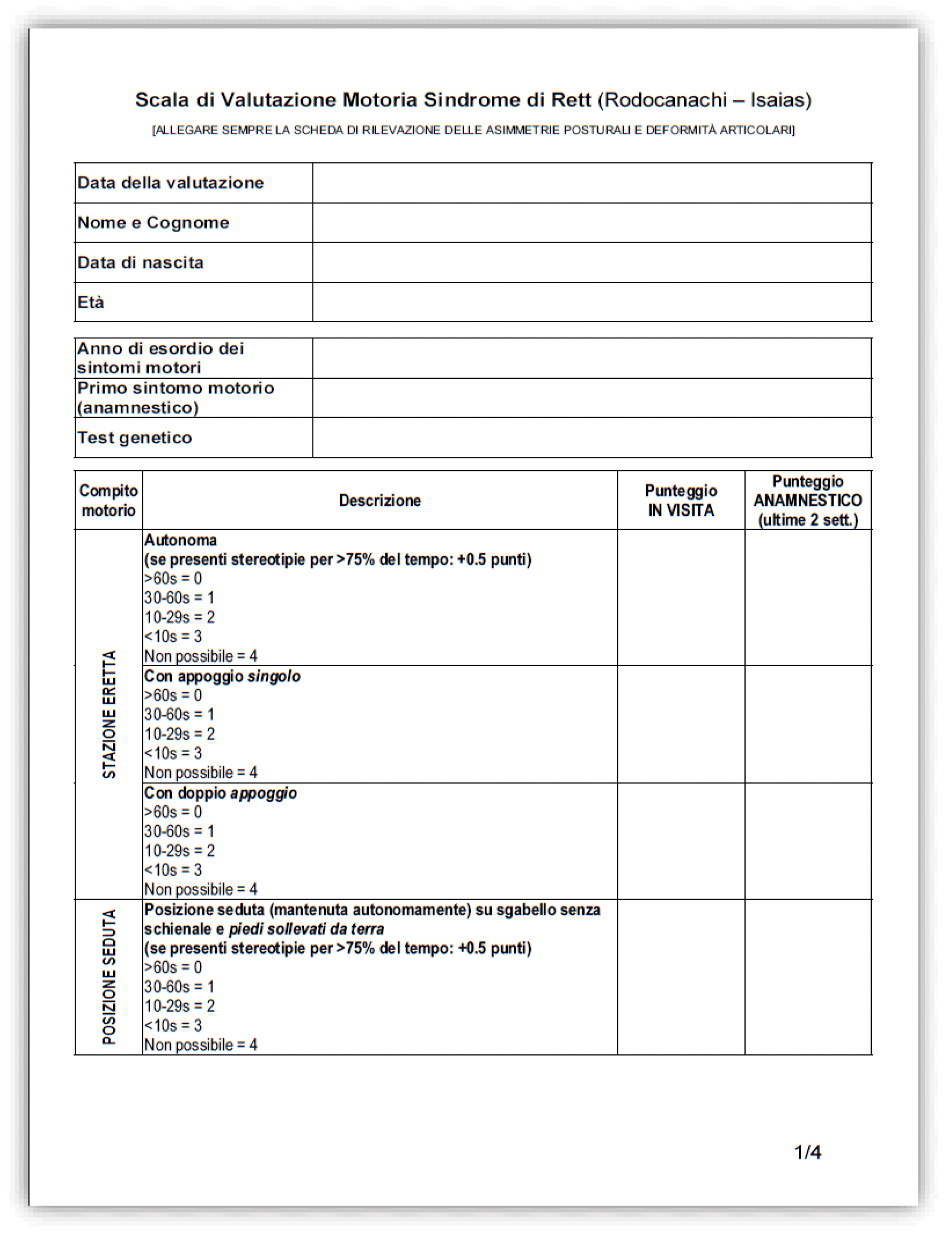



Figura 7-12: Note di compilazione della scala motoria per le famiglie.






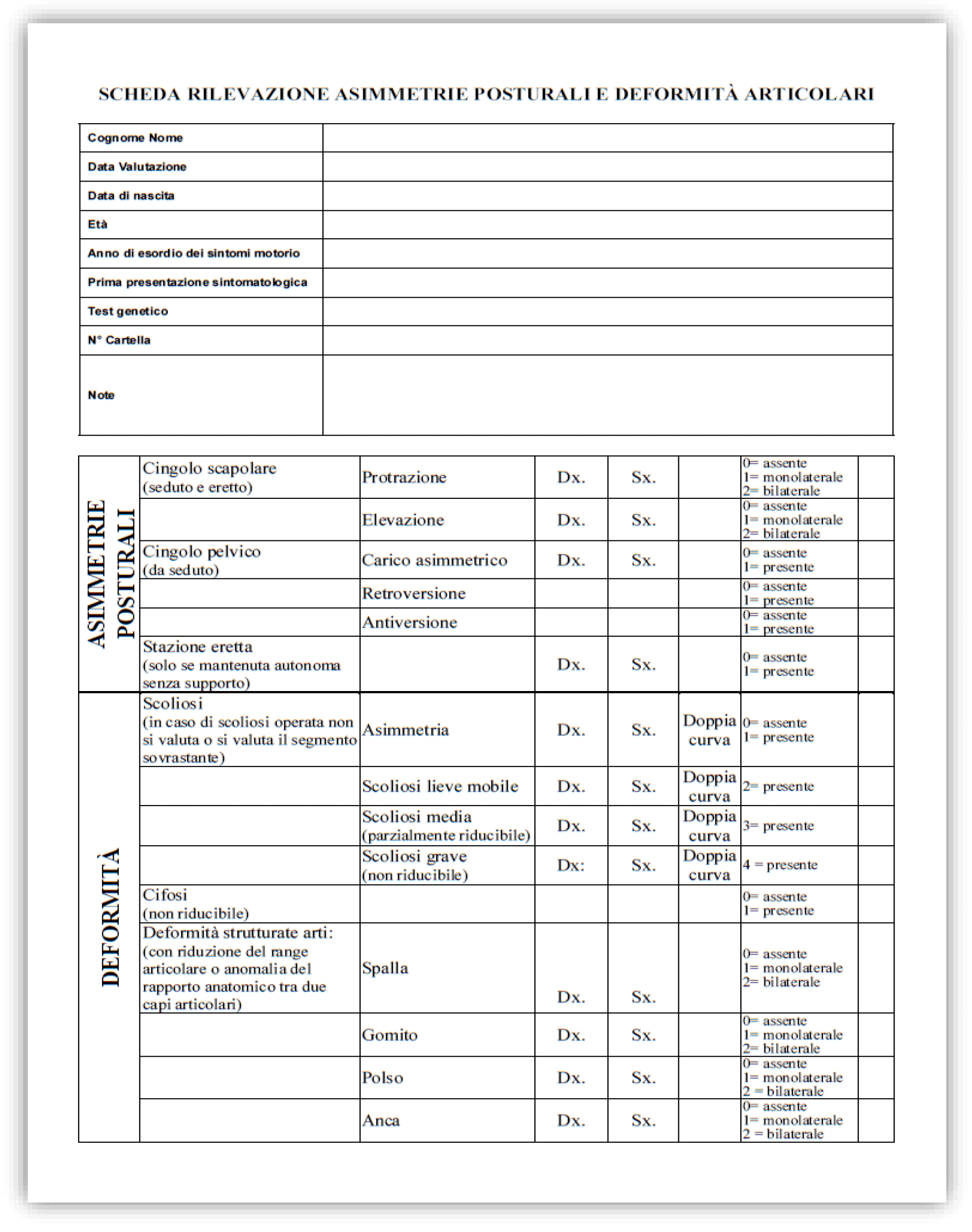
Al punteggio clinico della scala motoria deve sempre essere associata, per completezza, la presenza di una “scheda di rilevazione delle asimmetrie posturali e deformità articolari” (elaborata dalla dottoressa Rodocanachi a partire dalle anomalie muscolo-scheletriche presenti ai 4 arti ed al rachide). La compilazione di questa griglia è di competenza specifica del medico e prevede una parte riguardante le asimmetrie posturali e una riguardante le deformità articolari.
L’associazione di questa griglia alla scala motoria ha come scopo quello di poter uniformare la raccolta dei dati motori e di svolgere confronti riguardo l’influenza delle anomalie muscolo-scheletriche sulle funzioni motorie. Nella parte riguardante le asimmetrie posturale può venire assegnato un punteggio massimo di 5 così suddiviso:
- Cingolo scapolare: viene valutato sia in posizione seduta che eretta, si indagano l’eventuale protrazione e elevazione delle spalle assegnando ad entrambe un punteggio da 0 a 2. Nel caso in cui non fosse presente l’asimmetria, punteggio 0, con asimmetria monolaterale, punteggio 1 (viene indicato il lato interessato), con asimmetria bilaterale punteggio 2.
- Cingolo pelvico: viene valutato in posizione seduta e vengono indagate: l’asimmetria di carico, la retroversione e l’antiversione. Ad ognuna di esse viene assegnato un punteggio da 0 a 1 (presenza/assenza) e nell’asimmetria di carico viene riportato il lato interessato.
- Stazione eretta: valutata solo se mantenuta autonomamente e senza supporto (altrimenti punteggio 1). Si considera l’eventuale asimmetria di carico sugli arti inferiori assegnando punteggio 0 se assente e punteggio 1 se presente. Viene anche riportato il lato interessato.
La parte riguardante le deformità articolari considera le anomalie del rachide e degli arti, queste ultime intese come riduzione dei Range Of Motion (ROM) o difetti dei rapporti tra i capi articolari. Può essere assegnato un punteggio massimo di 17 cosi diviso:
- Scoliosi: viene valutata la gravità della presentazione e riportato la tipologia di curva scoliotica (unilaterale a C o a doppia curva a S). Viene attribuito un punteggio da 0 a 4 in base alla gravità (possibilità di riduzione) della curva scoliotica. I punteggi sono così assegnati: 0 – assenza di asimmetria della colonna, 1 – presenza di asimmetria (completamente correggibile), 2 – Scoliosi lieve mobile, 3 – scoliosi media parzialmente riducibile, 4 – scoliosi grave non riducibile o scoliosi corretta chirurgicamente.
- Cifosi: viene attribuito un punteggio solo sulla presenza/assenza di cifosi non riducibile. Se presente punteggio 1, se assente punteggio 0.
- Deformità strutturate degli arti: viene presa in considerazione qualunque riduzione del range articolare o qualunque anomalia tra i capi articolari di: spalla, gomito, polso, anca, ginocchio e piede. Viene attribuito un punteggio da 0 a 2 per ogni articolazione. Nel caso non siano presenti deformità si attribuisce punteggio 0, nel caso di deformità monolaterali, punteggio 1 (riportando il lato interessato), nel caso di deformità bilaterali, punteggio 2. Infine, un punto aggiuntivo viene assegnato se presente dismetria degli arti inferiori >0.5cm.
Questa scheda di valutazione è utile al fine di valutare l’evoluzione della componente muscolo-scheletrica della sindrome nel tempo.
Figure 13-14: scheda di rilevazione delle asimmetrie posturale e deformità articolari.

Materiali e Metodi nella valutazione della motricità nella Sindrome di RETT ed approccio riabilitativo
Nel corso delle visite effettuate a bambine/adolescenti/ adulte con sindrome di Rett durante l’anno 2013 presso il Centro Vismara di Milano, in collaborazione con l’Ospedale San Paolo, è stata somministrata ad ogni paziente la scala di valutazione Rodocanachi-Isaias (in corso di validazione) e la scheda di valutazione delle posture e delle deformità. Le famiglie sono inoltre state invitate a compilare la scala anamnestica consegnata loro assieme alle note esplicite per l’attribuzione del punteggio per ogni item.
Al fine dello studio sono state valutate attraverso questi strumenti 32 bambine di età compresa tra i 3 e 37 anni (media=12,2 mediana=8,2). Tutte le pazienti avevano una diagnosi di sindrome di Rett, diagnosticata mediante analisi genetica o clinica. Di queste una presentava una mutazione in FOXG1 (variante di Rolando), una portava una mutazione in CDKL5 (variante di Hanefeld) e una presentava una variante a linguaggio conservato (variante di Zappella), le restanti pazienti avevano sindrome di Rett classica. In sede di valutazione la somministrazione della scala motoria ha seguito precise modalità di svolgimento. In queste prove viene sempre ricercata la best performance della paziente, per questo può esserle fornito un alto livello di facilitazione durante lo svolgimento. Possiamo così descrivere com’è avvenuta la somministrazione di ogni Items durante le visite delle 32 pazienti presso il centro, nel corso del 2013:
- Stazione eretta: la somministrazione di questo Item avviene ponendo la bambina in posizione di carico sugli arti inferiori e valutandone la capacità di mantenerla in autonomia (non deve essere fornito aiuto esterno né da persone né da oggetti) e con singolo o doppio appoggio. Nel caso il supporto fosse richiesto, la bambina può essere sostenuta per le mani o stabilizzata per i polsi, ma non può essere mantenuta per le spalle.
- Posizione seduta: i primi due Items che indagano la posizione seduta sono stati somministrati entrambi utilizzando un panchetto senza schienale che, nel primo Item deve essere di altezza tale da non permettere l’appoggio dei piedi a terra, mentre nella seconda prova è richiesto l’appoggio dei piedi a terra e il mantenimento delle ginocchia a 90°, per questo può essere utilizzato o uno sgabello più basso o un rialzo sotto le piante dei piedi. Entrambi gli Items sono considerati “non superati” nel caso la bambina utilizzi qualsiasi appoggio tramite gli arti superiori. Riguardo alla seduta a terra essa viene valutata preferibilmente su di un tappeto riabilitativo di consistenza morbida. La posizione è permessa con la posizione delle gambe che più facilita il compito alla bambina. Tuttavia neanche in questo caso non è consentito l’appoggio con gli arti superiori, nemmeno al terreno.
- Passaggi posturali: per la valutazione dei passaggi posturali quali: rotolamento supino > sul fianco, rotolamento supino > prono e passaggi supino>seduto, seduto a terra > eretto, eretto > seduto a terra, viene utilizzato un tappeto riabilitativo di consistenza morbida. L’aiuto allo svolgimento del movimento può essere dato da una persona, è comunque necessario per considerare la prova superata che la bambina collabori attivamente al completamento del movimento. Per gli altri passaggi di posizione, come: seduto su sedia > eretto ed eretto > seduto su sedia, vene utilizzata una sedia con o senza schienale, ma che permetta l’appoggio dei piedi a terra. La sedia potrà essere utilizzata dalla paziente per cogliere la presenza di una seduta alle sue spalle mediante la percezione sensoriale del bordo della sedia a contatto con la parte posteriore delle gambe.
- Cammino: per quanto riguarda la valutazione del cammino, i primi tre Items indagano il cammino lineare. La paziente viene indotta a camminare attraverso uno stimolo motivazionale significativo (p.e. il richiamo della voce della madre) e si valuta se il movimento viene effettuato in autonomia o con la necessità di singolo o doppio appoggio. Il sostegno può esserle fornito dai genitori o dal terapista, che sostengono la paziente preferibilmente per le mani o per i polsi anche se è consentita qualunque modalità di sostegno che permetta la deambulazione della bambina. Anche in questo caso è richiesta la best performance, per questo è consentito l’utilizzo di tutori o plantari che semplificano il cammino. I cambi di direzione per essere considerati effettuabili devono essere effettuati volontariamente e in modo deciso anche utilizzando stimoli esterni che attirino l’attenzione della paziente inducendone la svolta.
La valutazione del cammino prevede anche l’analisi della capacità di superamento di ostacoli durante la marcia svolto in autonomia, con singolo appoggio o con doppio appoggio. Gli ostacoli vengono utilizzati prima singolarmente e poi in coppia (ad una distanza di 3 m), in quest’ultimo caso i colori scelti devono essere ad altro contrasto (p.e. bianco e nero). Per l’osservazione di pazienti di altezza superiore ad 1,30 m si utilizzano bastoni a sezione quadrata di lato 3 cm, per quelle al di sotto di 1,30 m devono essere utilizzati bastoni a sezione rotonda di diametro 1,5 cm. Per la compilazione anamnestica i genitori possono riferirsi a un qualunque ostacolo che la bambina, nella loro esperienza, abbia superato.
Mentre la bambina si avvicina all’ostacolo possono essere forniti dei rinforzi verbali al fine di attirare l’attenzione della paziente sul bastone di fronte a lei. La prova è ritenuta superata anche nel caso in cui la bambina si dovesse fermare di fronte al bastone indagandolo col piede prima di superarlo. Il superamento dell’ostacolo deve comunque avvenire in modo sicuro e volontario almeno per 3 tentativi su 5.
- Corsa: per completezza di valutazione viene anche proposto un Item di corsa. Per quest’osservazione viene indagata la capacità di deambulare senza doppio appoggio dei piedi, svolta in autonomia, con singolo appoggio e con doppio appoggio per la lunghezza di almeno 3 passi.
- Scale: questa parte, divisa in due Items, indaga la capacità di salire e scendere le scale. Le bambine possono svolgere la prova in autonomia, quando possibile, o servendosi di singolo o doppio appoggio. Gli appoggi possono essere offerti sia dal corrimano che dal sostegno uni- o bilaterale di un adulto.
Vista l’alta soggettività con cui questa scala può essere somministrata e, al fine di permettere un più univoco score dei risultati di ogni singola paziente da parte di operatori diversi, lo svolgimento di ogni Items è stato ripreso mediante una telecamera. Il video così ottenuto viene allegato alla scala e inserito nella cartella clinica.
A supporto della nostra ricerca abbiamo effettuato un’analisi statistica, l'analisi di correlazione, volta in primo luogo a determinare la relazione esistente tra i risultati ottenuti nella somministrazione della scala motoria clinica e i punteggi anamnestici, ed in secondo luogo a valutare l’influenza della scoliosi (calcolata tramite la scheda delle posture e deformità) sulla capacità di deambulazione (calcolata attraverso l’Item del cammino della scala motoria). Questa lavoro è stato svolto in collaborazione con Emanuela Aiani (laureata presso l’Università degli Studi di Milano Bicocca in Statistica e Gestione delle Informazioni). Il programma utilizzato è stato SPSS (Statistical package for Social Science).
Il grado di correlazione tra le variabili è stato espresso tramite l’indice di correlazione di Pearson (indicato dalla lettera greca ρ),
L’indice di correlazione di Pearson valuta la relazione esistente tra due variabili di tipo quantitativo.
Tale indice viene espresso tramite la formula:
?(??)=?(??)/(??)(??)�)
dove σ(xy) rappresenta la covarianza tra le due variabili e (σx)(σy) il prodotto delle deviazioni standard di ciascuna variabile.
L’indice risultante assume valori compresi tra -1 (perfetta correlazione negativa) a +1 (perfetta correlazione positiva). Con indice 0 si ha l’assenza di correlazione, con indice compreso tra 0 e +0,3 la correlazione risulta debole, con indice compreso tra +0,3 e +0,7 la correlazione è moderata e tra +0,7 e +1 la correlazione è forte. Questi stessi intervalli vengono mantenuti per descrivere i valori tra -1 e 0.
Dopo aver calcolato ρ, il programma SPSS, svolge in automatico il test di significatività per valutare se il valore della correlazione risulta statisticamente significativo.
L'output di SPSS riporta una matrice, la matrice di correlazione di Pearson, contenente i valori di ρ e il relativo p-value.
Il p-value, indica il livello di significatività osservato. Se tale valore, sempre compreso tra 0 e +1, è inferiore ad alfa (che rappresenta l’errore standard), pari a 0,05, la correlazione è significativa, in caso contrario non lo è.
Una volta confermata l’esistenza di una correlazione tra le variabili attraverso l’indice di Pearson, è stata effettuata un'ulteriore analisi statistica, il test di Wilcoxon, per valutare se sussistono delle differenze tra le due diverse scale di rilevazione (scala motoria clinica e scalai anamnestica). Questo strumento è l'equivalente non parametrico del Test T per dati appaiati, applicabile anche in presenza di un campione ridotto. La significatività del test è espressa dal valore del p-value, anche in questo caso viene considerata alfa pari a 0,05. Se il valore ottenuto è superiore ad alfa, ciò significa che non esiste una differenza significativa tra i valori ottenuti con i due diversi metodi.
Risultati - valutazione della motricità nella Sindrome di RETT ed approccio riabilitativo
Ai fini della ricerca, delle 32 pazienti con sindrome di Rett prese in esame, sono state incluse nello studio quelle che presentavano una diagnosi di sindrome di Rett classica, diagnosticata clinicamente o geneticamente; coloro che presentavano una delle forme varianti della Sindrome non sono state prese in considerazione nell’indagine a causa dell’eterogeneità clinica. Sono pertanto state escluse 3 pazienti.
A tutte le 29 famiglie delle pazienti che rispondevano ai criteri di inclusione è stata consegnata una copia della scala motoria anamnestica, tuttavia solamente 12 hanno risposto restituendola compilata.
Utilizzando i risultati ottenuti in visita e consegnateci dalle famiglie, oltre a quelli ottenuti dalla valutazione delle asimmetrie posturali e delle deformità, è stato possibile costruire dei grafici, per ogni paziente, che ci permettessero di effettuare una correlazione tra i punteggi motori anamnestici e clinici e tra essi e le deformità strutturate delle ragazze.
Per ogni paziente vengono allegati, di seguito, i grafici corrispondenti ai risultati ottenuti nelle relative scale di cui sopra (i numeri assegnati alle 12 pazienti, di cui riportiamo il grafico, corrispondono allo stesso numero che le pazienti avevano nel gruppo iniziale delle 29 Rett prese in considerazione all’inizio dello studio).

La paziente 3 ha 3 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 10,5 punti tra il punteggio clinico (63,5/82) e quello anamnestico (53/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (3/18).


La paziente 4 ha 6,2 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 5 punti tra il punteggio clinico (35/82) e quello anamnestico (30/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (3/18).


La paziente 8 ha 24,2 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 2 punti tra il punteggio clinico (51,5/82) e quello anamnestico (49,5/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) con concomitante presenza di elevate deformità (7/18).


La paziente 9 ha 37 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 7,5 punti tra il punteggio clinico (16/82) e quello anamnestico (23,5/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (5/18).


La paziente 17 ha 8,1 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 7 punti tra il punteggio clinico (25/82) e quello anamnestico (32/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (3/18).


La paziente 19 ha 8,2 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 6,5 punti tra il punteggio clinico (46,5/82) e quello anamnestico (40/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una discreta presenza di asimmetrie posturali (punteggio: 2/5) e di deformità (3/18).


La paziente 20 ha 9 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 11 punti tra il punteggio clinico (32/82) e quello anamnestico (21/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una discreta presenza di asimmetrie posturali (punteggio: 2/5) ed una bassa presenza di deformità (2/18).


La paziente 23 ha 5,5 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 14,5 punti tra il punteggio clinico (54/82) e quello anamnestico (39,5/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) ed una concomitante elevata presenza di deformità (8/18).


La paziente 24 ha 23,7 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 19 punti tra il punteggio clinico (58/82) e quello anamnestico (39/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (5/18).


La paziente 25 ha 8 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 4,5 punti tra il punteggio clinico (20/82) e quello anamnestico (15,5/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una elevata presenza di asimmetrie posturali (punteggio: 4/5) rispetto a quella delle deformità (4/18).


La paziente 26 ha 8,1 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 17 punti tra il punteggio clinico (32/82) e quello anamnestico (15/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una discreta presenza di asimmetrie posturali (punteggio: 2/5) ed una bassa presenza di deformità (3/18).


La paziente 29 ha 4,1 anni d’età e presenta diagnosi di sindrome di Rett classica. Nella Scala Motoria, viene riscontrata una discrepanza di 4 punti tra il punteggio clinico (69,5/82) e quello anamnestico (73,5/82).
Nei punteggi dell’analisi delle deformità e delle asimmetrie presentate dalla paziente, si riscontra una bassa presenza di asimmetrie posturali (punteggio: 1/5) ed una bassa presenza di deformità (4/18).


Nel grafico di Fig. 39 vengono presentati i confronti tra i risultati, ottenuti dalla sommatoria dei punteggi raggiunti per ogni singolo Item, della scala motoria somministrata in visita e quella anamnestica. Soltanto per tre pazienti su 12 (Pz. 9, Pz. 17, Pz. 29), il punteggio anamnestico supera quello clinico.

Nel grafico di Fig. 40 vengono riportate le medie dei punteggi ottenuti dalle scale motorie somministrate in visita e dalle famiglie. La media del punteggio in visita supera la media del punteggio anamnestico per un valore di 6 punti.

Nella Fig. 41 vengono riportati, per ogni paziente, i punteggi ottenuti dalla compilazione della ‘’scheda di rilevazione delle asimmetrie posturali e deformità articolari’’. Il valore massimo che può essere ottenuto per le asimmetrie posturali è 5, quello per le deformità articolari è 18. Nello stesso grafico viene anche riportata la somma dei punteggi ottenuti, da ogni singola paziente, nelle asimmetrie e nelle deformità. La fig. 42 mostra le medie dei dati presentati in Fig. 41.

Nella Fig. 43 del grafico sottostante vengono correlati la presenza di scoliosi (valutata tramite la “scheda di rilevazione delle asimmetrie posturali e deformità articolari’’) e la capacità di mantenere un cammino lineare (valutata tramite la somministrazione della scala motoria) della paziente.

Figura 43: Analisi delle caratteristiche del cammino in relazione alla gravità della scoliosi.
Durante il nostro studio è stata svolta un’indagine statistica per indagare l’eventuale possibilità di sostituire la somministrazione della scala anamnestica a quella clinica. A tal fine, si è in primo luogo valutato il grado di correlazione esistente tra le due variabili, calcolando, con il programma SPSS, l’indice di correlazione di Pearson. Da tale indagine abbiamo ottenuto la seguene matrice di Pearson:

Indice di correlazione di Pearson: 0,868
Vi è una forte correlazione positiva che risulta statisticamente significativa (p-value fortemente <0,05 = 0)
Per valutare l'intercambiabilità tra le due scale è stato poi implementato il Test di Wilcoxon.
Come risultato di questo test, abbiamo ottenuto la seguente matrice:

P-value= 0,06 (quindi è maggiore di 0,05). Questo risultato mostra l’assenza di una differenza significativa, a livello statistico, tra le medie dei punteggi delle due scale motorie.
Per quanto riguarda la relazione esistente tra il punteggio ottenuto nell’item del cammino delle scala motoria clinica e il punteggio ottenuto nell’item scoliosi della scheda di posture e deformità, è stato sufficiente effettuare un'analisi di correlazione. Abbiamo ottenuto i seguenti risultati:
Matrice di correlazione di Pearson:

Indice di correlazione di Pearson: 0,292
Vi è una debole correlazione positiva che non risulta statisticamente significativa (p-value: >0,05 = 0,132).
Data l’assenza di una correlazione significativa tra i dati, non abbiamo proceduto con ulteriori analisi.
Discussione:
Dall’osservazione dei dati emersi dal confronto dei risultati delle scale motorie somministrate in visita dal terapista e dalle famiglie, è possibile ipotizzare l’esistenza di una correlazione significativa tra i punteggi ottenuti nelle valutazioni cliniche e anamnestiche delle 12 pazienti prese in esame. Di queste, 3 su 12 presentavano un punteggio anamnestico superiore a quello clinico per un valore compreso tre 4 e 7,5 punti (Pz. 9, Pz.17, Pz. 29). Le restanti 9 ragazze (Pz. 3, Pz. 4, Pz. 8, Pz. 19, Pz. 20, Pz. 23, Pz. 24, Pz. 25, Pz. 26) presentavano una differenza nei punteggi piuttosto variabile tra loro; i punteggi ottenuti dalle loro scale anamnestiche risultavano tutti inferiori a quelli ottenuti nella valutazione clinica, con un range compreso tra 2 e 19 (media = 8,9).
Dall’analisi globale di questi risultati possiamo dedurre che il punteggio medio della scala clinica è maggiore di quello ottenuto nella scala anamnestica. I due valori si discostano con una differenza di 6 punti [Fig. 40].
I risultati ad oggi ottenuti rientrano in quella che è solo la prima fase della validazione della scala motoria. Dall’osservazione dei dati ricavati sia dai confronti tra le due scale delle singole pazienti sia tra i valori ottenuti nelle medie, mediante l’analisi statistica sopra descritta, si può affermare la presenza di una diretta proporzionalità tra i punteggi delle due scale con un indice di correlazione di Pearson pari a 0,868 (range = -1/1) [Fig. 44].
Dai dati risulta, inoltre, che le due scale sono tra loro potenzialmente intercambiabili. I risultati del test di Wilcoxon [Fig. 45], hanno dimostrato che la differenza tra le due diverse scale di rilevazione non è statisticamente significativa, confermando la potenziale sostituibilità delle due.
Per poter garantire una maggiore solidità delle conclusioni sarebbe, tuttavia, opportuno un campione di numerosità più ampia.
L’identificazione della possibilità di sostituire la scala motoria clinica a quella anamnestica è uno degli scopi della presente tesi. Le implicazioni di questi risultati sono positive in quanto aprono le porte alla possibilità di una valutazione degli aspetti motori svolta a distanza e dai genitori.
Questo rappresenta un vantaggio in quanto previene la necessità di uno spostamento fisico delle pazienti Rett, dislocate in tutta Italia, fino ai pochi centri specializzati. Permette una raccolta dei dati motori a tappeto su un numero maggiore di pazienti in tempi più ristretti mediante il semplice invio di tale scala alla famiglia e reinvio di questa, compilata, allo specialista di competenza. Inoltre questa sostituibilità riduce notevolmente i costi sostenuti sia dalle famiglie che dal sistema sanitario nazionale (SSN) in quanto viene meno la necessità di svolgere la valutazione alla presenza fisica del terapista in una struttura ospedaliera (ricoveri day ospital e valutazioni singole). Sono evidenti i vantaggi offerti dalla possibilità di somministrare la sola scala anamnestica sia in termini di efficienza che di maggior aderenza delle famiglie più impossibilitate a muoversi a causa di condizioni socio-economiche e di salute della paziente. Tuttavia, durante questa raccolta dati abbiamo riscontrato una scarsa collaborazione da parte delle famiglie in quanto solo 12 su 32 hanno reinviato la scala compilata e, frequentemente, dietro sollecitazione. Ciò può essere dovuto ad un eccessivo stress del nucleo famigliare causato dai numerosi impegni che l’accudimento delle figlie comporta, sia sul piano psicologico che di organizzazione della giornata.
È necessario riportare che, 5 famiglie, ci hanno segnalato la mancanza di uno dei livelli di autonomia all’interno degli Items di salita e discesa delle scale. Alla riconsegna della scala motoria anamnestica, infatti, queste famiglie ci hanno fatto notare come le voci degli Items “scale” prevedessero il passaggio diretto dalla voce: “Sale/scende le scale senza tenersi al corrimano autonomamente alternando il passo e non aiutata da una persona”, alla “sale/scende le scale senza alternare il passo o tenendosi al corrimano, ma senza aiuto di una persona”. I genitori ci hanno riportato, invece, la capacità delle loro figlie di salire e/o scendere le scale con appoggio al corrimano o ad una persona, ma con la possibilità di alternare il passo. La possibilità di salire i gradini in modo alterno è funzionalmente significativo in quanto indica un livello maggiore di organizzazione della motricità e la possibilità di iniziare un movimento complesso, come quello di fare un gradino, sia con un piede che con l’altro. Alla luce di queste informazioni si è valutata la possibilità di modificare l’intestazione e le note del punteggio “1” di questi Items, eventualmente, con la semplice aggiunta della possibilità di salita e discesa delle scale con alternanza del passo. La modifica di anche una sola voce di un Item deve essere considerata con attenzione in quanto richiede la riconsiderazione degli aspetti statistici alla base della strutturazione dei punteggi della scala che devono mantenere le loro relazioni con gli altri punteggi.
Inoltre si voleva segnalare che, frequentemente, ci è stato richiesto un chiarimento riguardo all’assegnazione del punteggio supplementare di 0,5 negli Items dove previsto. Infatti questa aggiunta non è considerata nel caso la funzione valutata non sia possibile (p.e. non viene assegnato lo 0,5 aggiuntivo all’Item della posizione seduta a terra nel caso questa non possa essere mantenuta, anche se le stereotipie manuali sono sempre presenti). È necessario riportare questa avvertenza all’interno delle note per i genitori in modo da evitare compilazioni anomale e diversificate di questo parametro.
Queste segnalazioni, da parte dei genitori, sono state utilizzate quindi positivamente ai fini dello studio. Ci hanno permesso, infatti, di ottimizzare la scala motoria in ogni suo Item, rendendo la scala stessa ad oggi più completa per una corretta somministrazione alle pazienti.
Come specificato in precedenza, in associazione alla somministrazione della scala motoria in visita, deve essere compilata, da parte del medico competente, anche la “scheda di rilevazione delle asimmetrie posturali e deformità articolari”. Questa necessità è dettata dal fatto che un differente assessment fisiatrico delle pazienti influisce sulla loro performance motoria, quindi l’utilizzo della scheda permette ai clinici di uniformare i dati relativi a differenti pazienti.
Nello studio qui presentato, la scheda delle posture e deformità è utilizzata al fine di trovare una correlazione tra una specifica funzione misurata attraverso la scala motoria e una determinata deformità scheletrica. Questo ci permette, oltre che di verificare l’influenza di una deformità scheletrica su un’abilità motoria, anche di strutturare un progetto riabilitativo più completo e approfondito rispetto alle caratteristiche specifiche di ogni paziente.
In particolare è stata ricercata una correlazione tra il punteggio ottenuto negli Items del cammino lineare della scala motoria clinica con la presenza e la gravità di una curva scoliotica. Quest’indagine ci permette di individuare a che livello l’eventuale presenza di scoliosi influenza l’abilità di deambulare e, se è presente tale correlazione, possono essere attuate dal terapista misure preventive ad hoc per ogni bambina finalizzate a garantire il cammino anche quando un quadro scoliotico si sta sviluppando.
I dati ottenuti hanno permesso lo sviluppo del grafico di fig. 43 in cui sono riportati i punteggi ottenuti dalle singole pazienti negli Items di cammino lineare (max = 6) e quello della gravità della scoliosi (max = 4):
Dall’osservazione di quanto ottenuto non appare esserci una correlazione statisticamente significativa tra la gravità della scoliosi e le problematiche o la perdita della deambulazione. Infatti, la matrice di correlazione di Pearson [Fig. 46], ottenuta dall’indice di Pearson, mostra una correlazione molto bassa tra i risultati (ρ = 0,292). Questo valore non appare essere statisticamente significativo. Quindi viene meno la possibilità di utilizzare il dato “gravità della scoliosi” per strutturare il progetto riabilitativo specifico per il cammino. Questo risultato è tuttavia positivo, infatti dimostra che, anche in presenza di una scoliosi grave, il cammino può essere mantenuto. Questa affermazione trova riscontro anche nell’esperienza clinica dove molte pazienti presentanti un quadro scoliotico grave e non riducibile mantengono la capacità deambulatoria, seppur con specifiche e personali modalità.
Conclusioni - Valutazione della motricità nella Sindrome di RETT ed approccio riabilitativo
Questo studio ha come obiettivo ultimo la validazione della scala motoria e, come detto, ad oggi rappresenta solo il primo step di questo percorso. Per l’ottenimento di questo risultato, in futuro sarà necessario somministrare la scala ad un numero di pazienti molto superiore rispetto al nostro campione, ma soprattutto riuscire ad
ottenere una maggior collaborazione da parte delle famiglie nella restituzione della scala anamnestica.
Ad oggi, i risultati da noi ottenuti, permettono di affermare la sostituibilità della scala motoria anamnestica a quella clinica. Grazie a questa evidenza, la scala anamnestica assume un valore maggiore in quanto permette, come detto sopra, una valutazione motoria svolta a distanza, consentendo una raccolta dati più efficace e veloce, un minor stress per le famiglie che non sono più costrette ad affrontare un viaggio per questa valutazione e, conseguentemente, vengono ridotte sia le spese a carico del SSN che delle famiglie stesse.
Solo attraverso un lavoro su una popolazione di pazienti Rett più ampia, sarà possibile affermare con maggiore sicurezza tale sostituibilità. A questo fine è necessario svolgere un’indagine più approfondita e specifica che valuti, non solo la corrispondenza tra i punteggi totali delle scale somministrate in visita e dalle famiglie, ma anche la presenza di una corrispondenza item-specifica.
Altro risultato ottenuto è stato portare alla luce le difficoltà che le famiglie riscontravano nella compilazione anamnestica guidata dalle note. La soluzione di queste problematiche, associata alla sovrapponibilità delle due scale, rende la scala motoria completa e in grado di indagare tutti gli aspetti di interesse della sindrome. Anche se durante questo studio è già stata indagata l’influenza che ha la scoliosi sul cammino, è necessario, come per ogni altra correlazione, che questa ricerca venga svolta su un campione più ampio al fine di ottenere una validità statistica più consistente di quella già effettuata, in questo primo step, su piccola scala.
I risultati da noi ottenuti in questa parte della ricerca ci permettono di affermare la mancanza di correlazione tra la scoliosi e il cammino lineare, e conseguentemente l’una non influisce sull’altro.
L’evidenza di questa mancata correlazione non consente al terapista di effettuare un progetto riabilitativo specifico per le esigenze della paziente.
Ipotesi per il futuro: Valutazione della motricità nella Sindrome di RETT ed approccio riabilitativo
Per poter garantire l’affidabilità della valutazione anamnestica ad opera delle famiglie, si potrebbe pensare di indagare l’influenza della componente emotiva dei genitori nell’atto di compilazione della scala e quindi di esaminazione delle proprie figlie. Questo è necessario per giungere ad una standardizzazione di tale variabilità nelle valutazioni anamnestiche.
Per quanto riguarda la possibilità di associazione dei punteggi degli items motori con le specifiche asimmetrie e deformità, questa, non è limitata all’osservazione del cammino in presenza di scoliosi, ma offrirà la possibilità di ricercare eventuali correlazioni specifiche tra ogni Item motorio e tutti i parametri della scheda di posture e deformità.
Ad esempio potrà risultare interessante ricercare l’associazione tra le problematiche muscolo-scheletriche agli arti inferiori e gli items di cammino e mantenimento della postura eretta, o anche una correlazione tra le componenti muscolari degli arti superiori e la capacità di effettuare i passaggi posturali in autonomia. In presenza di tali correlazioni sarà possibile giungere ad una migliore conoscenza delle componenti muscolo-scheletriche e motorie della sindrome di Rett e, attraverso queste, il terapista potrà strutturare un progetto riabilitativo proiettato nel futuro, che prenda in considerazione problematiche attuali ma che, più avanti, potranno interferire con una successiva progressione funzionale della paziente.
Infine, lo strumento appare abbastanza sensibile da misurare l’andamento di un progetto riabilitativo motorio, in particolare per verificare un cambiamento funzionale nella direzione degli obiettivi posti nel progetto e modificarlo in base alle nuove acquisizioni o alla loro assenza.







































